Jaarlijks sterven in Nederland ongeveer 150.000 mensen. Bij een groot deel van deze mensen komt het overlijden niet onverwacht. Zij kunnen in de laatste levensfase behoefte hebben aan palliatieve zorg. Palliatieve zorg wordt vaak ingezet naast zorg die zich richt op de behandeling van de aandoening. Het is gericht op het voorkomen en verlichten van lijden bij patiënten met een levensbedreigende aandoening of kwetsbaarheid. Op die manier draagt palliatieve zorg bij aan de kwaliteit van leven in de laatste levensfase.

Internationaal onderzoek toont aan dat het tijdig inzetten van palliatieve zorg, zorg kan voorkomen die geen waarde toevoegt voor de patiënt. Vaak brengt deze zorg ook hoge kosten met zich mee. De mate waarin deze vermijdbare zorg voorkomt kan gezien worden als een kwaliteitsindicator voor palliatieve zorg. Er is in Nederland nog weinig bekend over de potentiële opbrengst van palliatieve zorg.
Ook niet wanneer palliatieve zorg wordt ingezet zoals het Kwaliteitskader palliatieve zorg (2017) omschrijft. We bedoelen dan de opbrengst in kwaliteit van leven en in het zorggebruik bij patiënten in hun laatste levensfase.
Huidige monitor
In deze monitor bieden wij een totaal beeld van het zorggebruik van patiënten in Nederland die zijn overleden aan een aandoening die vaak samen gaat met een behoefte aan palliatieve zorg. Dit doen we voor volwassenen en kinderen. Daarmee hebben we voor het eerst inzicht welke zorg deze patiënten in hun laatste levensjaar krijgen.
Daarbij krijgen we ook inzicht in de kosten die ermee samenhangen. Op basis van die cijfers kunnen we door de jaren heen volgen wat er verandert in de zorg.
Belangrijke nuances vooraf
- Voor de leesbaarheid van de monitor spreken we over palliatieve patiënten. Wanneer wij spreken over palliatieve patiënten bedoelen we; patiënten die zijn overleden aan een aandoening die vaak gepaard gaat met een behoefte aan palliatieve zorg.
- Daar waar patiënt staat, bedoelen wij ook cliënt.
- Voor het afbakenen van palliatieve patiënten zijn verschillende afbakeningsmethodes beschikbaar. Elke methode kent zijn beperkingen en draagt een bepaalde mate van over- of onderschatting in zich. Zo ook de methode die wij voor de monitor hebben gehanteerd; een afbakeningsmethode op basis van de doodsoorzakenstatistiek. Deze methode wordt vaak gebruikt in (inter)nationaal onderzoek.
- Om het zorggebruik van de palliatieve fase in beeld te brengen, kijken wij een jaar terug vanaf het moment van overlijden; retroperspectief. In de praktijk wordt de palliatieve fase vooruitkijkend gemarkeerd; prospectief. In de praktijk verschilt per patiënt de duur van de palliatieve fase. De keuze om één jaar terug te kijken is een pragmatische keuze, die niet voor elke patiënt recht zal doen aan de praktijk.
- In de declaratiedata kunnen wij niet onderscheiden welk deel van de geleverde zorg palliatief van aard is en welk deel curatief is. Daarom geven wij het totale zorggebruik weer in deze monitor.
Doel en doelgroep monitor
Met deze monitor brengen we de zorg in beeld die patiënten ontvangen in hun laatste levensjaar. We brengen in beeld:
- wat de kenmerken zijn van de patiënten overleden aan een aandoening die vaak samengaat met een behoefte aan palliatieve zorg
- welke zorg deze palliatieve patiënten hebben ontvangen
- welke kosten hiermee samenhangen
Met de monitor willen we onder andere zorgaanbieders en ziektekostenverzekeraars die samenwerken om palliatieve zorg in de regio te versterken een cijfermatig inzicht bieden. De monitor kan helpen om effecten van experimenten te kunnen spiegelen aan het landelijke beeld. De cijfers in deze monitor vormen een vertrekpunt voor verschillende regionale experimenten. Experimenten om palliatieve zorg transmuraal te organiseren rondom de wensen, waarden en behoeften van de palliatieve patiënt en zijn naasten.
Het landelijke beeld in de monitor kan daarnaast dienen als 0-meting voor landelijke ontwikkelingen. Daarnaast mogelijk ook als benchmark voor regionale en lokale initiatieven. Om die reden hebben we ook verdiepende analyses gemaakt over acute zorg in de laatste levensfase. Ook gaan we apart in op kinderen overleden aan een aandoening waarbij vaak behoefte is aan palliatieve zorg.
De monitor is mede opgesteld voor een breed publiek; zorgverleners, beleidsmakers die zich bezig houden met palliatieve zorg in algemene zin en overige geïnteresseerden.
Naast de cijfers en analyses in deze monitor hebben we verschillende data en analyses ‘op de plank liggen’. Denk bijvoorbeeld aan meer cijfers op provincie niveau. Organisaties die zich bezighouden met palliatieve zorg en op basis van de monitor nog andere gegevens wensen, nodigen we uit om contact met ons op te nemen. Indien onze beschikbare data het mogelijk maakt denken we graag met u mee.
Wat is palliatieve zorg?
Palliatieve zorg kent verschillende fases, waarbij voor veel mensen de terminale palliatieve zorg het meest bekend is. Dat is de zorg in de laatste weken en dagen voor het overlijden. Dat palliatieve zorg meer is dan de zorg in de terminale fase lijkt meer algemeen bekend te raken. Het Nationaal Programma Palliatieve Zorg van het ministerie van Volksgezondheid, Welzijn en Sport (VWS) draagt hieraan bij. Het programma is in 2014 gestart om de palliatieve zorg in Nederland te versterken.
Eén van de beoogde resultaten van het programma is dat het normaal wordt voor burgers en zorgverleners om tijdig stil te staan bij het levenseinde. Een ander doel was het opstellen van uniforme kwaliteitseisen voor palliatieve zorg. Dit doel is mede gerealiseerd met de komst van het Kwaliteitskader palliatieve zorg in 2017. Ook is er onderzoek gedaan naar kwaliteitsindicatoren voor palliatieve zorg in de Nederlandse situatie.

In deze monitor sluiten we zoveel mogelijk aan bij de definities zoals opgenomen in het kwaliteitskader. Het Kwaliteitskader palliatieve zorg definieert palliatieve zorg als volgt voor volwassenen en kinderen:
Volwassenen:
- Palliatieve zorg is zorg die de kwaliteit van het leven verbetert van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid, door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard.
- De palliatieve fase is de laatste fase van het leven, en wordt gemarkeerd wanneer de patiënt naar verwachting van de zorgverlener in de komende twaalf maanden komt te overlijden.
Kinderen (0-18 jaar):
- Palliatieve zorg is de integrale zorgbenadering voor kinderen gericht op kwaliteit van leven bij een levensbedreigende of levensduur verkortende aandoening. De zorg omvat de lichamelijke, psychologische, sociale, pedagogische, culturele en spirituele aspecten en wordt voornamelijk bepaald door de individuele behoeften en mogelijkheden van het kind en het gezin.
- De palliatieve fase start bij kinderen wanneer de diagnose wordt gesteld van een levensbedreigende of levensduur verkortende aandoening.
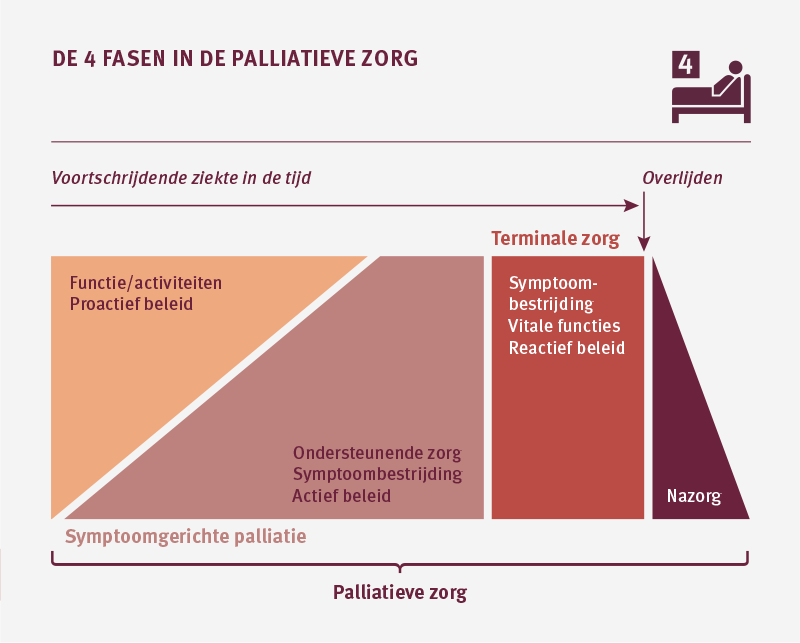
In de palliatieve fase is de zorg niet meer gericht op genezing. Vaak worden in de palliatieve zorg 4 fasen onderscheiden. Elke fase heeft een eigen dynamiek en focus in de behandeling. Nazorg is de zorg aan nabestaanden. Deze bestaat vaak uit enkele gesprekken na het overlijden van de patiënt.
Belangrijkste uitkomsten en aandachtspunten
Niet eerder is het zorggebruik van palliatieve patiënten in de Zorgverzekeringswet (Zvw) en Wet langdurige zorg (Wlz) inzichtelijk gemaakt. Dit totaalbeeld ontbrak. Het is echter nodig om de gesprekken over de waarde van palliatieve zorg voor mens en maatschappij verder te kunnen brengen. Waarbij we cijfermatig inzicht hebben in de Nederlandse situatie.
- Er zijn grote verschillen in het zorggebruik van palliatieve patiënten.
De resultaten laten zien dat er grote verschillen zijn tussen leeftijdsgroepen. Zowel bij de kinderen tot 18 jaar en bij de volwassenen vanaf 18 jaar. Ook wanneer we kijken naar de verschillende doodsoorzaken zien we verschillen in de aard en omvang van het zorggebruik. Met name kinderen, jong volwassen patiënten en patiënten die in hun laatste levensjaar langdurige zorg ontvangen (met name Alzheimer en Parkinson patiënten) maken hoge zorgkosten.
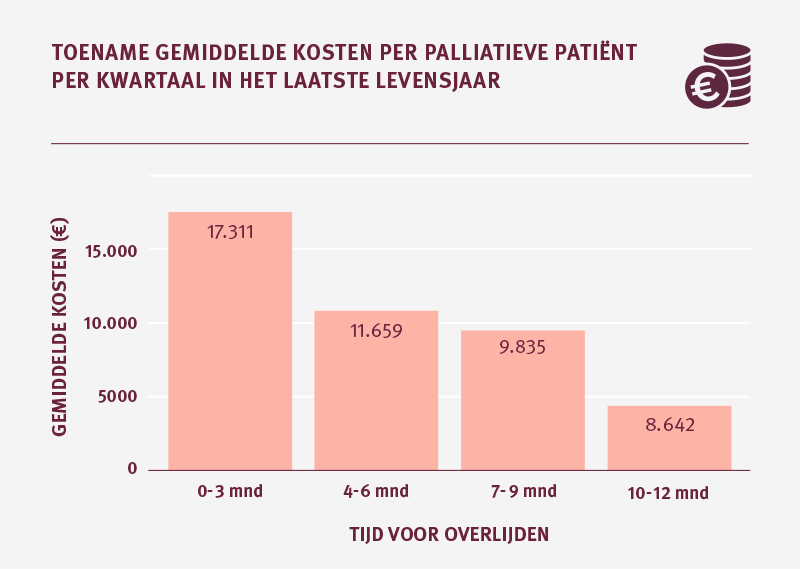
- Het zorggebruik neemt toe naarmate het overlijden dichterbij komt.
We zien in het laatste levensjaar dat de zorgkosten per kwartaal oplopen. Ook de inzet van huisartsenzorg en het gebruik van acute zorgvoorzieningen loopt per kwartaal op. In de week voorafgaand aan het overlijden ontvangt 20 procent van de palliatieve patiënten ambulancezorg. 12 procent heeft te maken met een seh-bezoek gevolgd door een klinische opname. 4 procent ligt op een intensive care. Van de kinderen tot 18 jaar, met een behoefte aan palliatieve zorg, ligt dit percentage op ruim 36 procent.
Het goede gesprek en proactieve zorgplanning zijn belangrijk om passende zorg te bieden.
Voor elke individuele patiënt verschilt het wat passende zorg is die bijdraagt aan de kwaliteit van zijn of haar leven. Op populatieniveau zien we een opname op de intensive care of een seh-bezoek het liefst zo min mogelijk voorkomen. De mate waarin vermijdbare zorg op populatieniveau voorkomt wordt in internationaal onderzoek als kwaliteitsindicator voor palliatieve zorg benoemd. Acute zorg geeft namelijk vaak onrust bij patiënten en naasten. Zoals een verplaatsing van thuis naar het ziekenhuis in de laatst dagen voor het overlijden van een patiënt. De meeste mensen sterven bij voorkeur thuis. Het is daarom belangrijk om af te wegen of een ziekenhuisopname in de palliatieve (terminale) fase bijdraagt aan een waardig afscheid. Dat neemt niet weg dat een spoedrit naar de spoedeisende hulp voor een patiënt de beste keuze kan zijn. Dit hangt af van het ziektebeeld en de behoeften van de patiënt. Het is belangrijk om te weten wat de wensen en behoeften van de patiënt zijn om ervoor te zorgen dat de zorg in de laatste levensfase ook bijdraagt aan de ervaren kwaliteit van leven. Dat kan alleen door hierover in gesprek te gaan met elkaar.
Het is daarom belangrijk om als hoofdbehandelaar tijdig te herkennen of bij een patiënt de palliatieve fase is aangebroken. Pas dan kunnen arts, verpleegkundige en patiënt het juiste gesprek hebben; het gesprek waarbij de patiënt zijn wensen, waarden en behoeften aangeeft. Op basis daarvan kunnen de zorgverleners proactieve zorgplanning starten.
Methode
Voor het afbakenen van de palliatieve patiëntenpopulatie sluiten we aan bij een internationaal veel gebruikte methode; de methode Etkind (Etkind SN, Bone AE, Gomes B, Lovell N, Evans CJ, Higginson IJ, Murtagh FEM. How many people will need palliative care in 2040? Past trends, future projections and implications for services. BMC Medicine 2017; 15: 102). Ook in Nederland wordt deze methode vaak gebruikt bij (wetenschappelijk) onderzoek rondom palliatieve zorg. Recent nog door Nivel en Palzon in hun serie factsheets over palliatieve zorg. Deze methode selecteert op basis van de doodsoorzakenstatistiek overledenen die zijn overleden aan een aandoening waarvan bekend is dat deze vaak samen gaat met een ziekbed en een behoefte aan palliatieve zorg. Zoals ook genoemd in de aanleiding; voor de leesbaarheid spreken we verder over ‘palliatieve patiënten’.
De methode Etkind bakent de palliatieve patiënten af op basis van doodsoorzaken die vooral relevant zijn voor volwassenen. Met deze afbakening worden wel kinderen geïncludeerd, maar wanneer we verdiepende analyses doen voor de kinderen voldoet deze afbakening niet. Veel kind-specifieke doodsoorzaken waar vaak sprake is van een behoefte aan palliatieve zorg worden namelijk niet meegenomen bij Etkind. Daarom heeft de Nederlandse Vereniging van Kindergeneeskunde een afbakening opgesteld voor kinderen met een palliatieve zorgbehoefte. Meer hierover volgt in het hoofdstuk over de kinderen.
Voorbehoud
We includeren aan de hand van de genoemde methode de groep overledenen waarbij de kans groot is dat palliatieve zorg relevant is geweest. Op het niveau van de overledene kan deze behoefte er mogelijk niet geweest zijn. Ook zijn er overledenen mogelijk niet meegenomen in de selectie die wel behoefte hebben gehad aan palliatieve zorg. Dit zijn overledenen waarbij de doodsoorzaak niet in relatie wordt gebracht met een behoefte aan palliatieve zorg.
In Nederland wordt de start van de palliatieve fase niet structureel gemarkeerd wanneer genezing niet meer mogelijk is of wanneer de zorgverlener het overlijden binnen een jaar verwacht. We kunnen de palliatieve fase dan ook niet op basis van data afbakenen. Daarom hebben we het zorggebruik in beeld gebracht van het jaar voorafgaand aan het moment van overlijden. Ook bij deze jaargrens geldt het voorbehoud dat deze keuze niet altijd recht doet aan de praktijk. Een patiënt die vanwege een hersen- of hartinfarct in het ziekenhuis terecht komt kan kort na het infarct overlijden. Het overlijden als gevolg van het infarct kan echter ook enkele maanden of later optreden. Bij een alzheimer of Parkinson patiënt is genezing niet mogelijk en kan palliatieve zorg vanaf de diagnose al relevant zijn, ver voor het daadwerkelijke overlijden.
We kunnen palliatieve zorg en zorg gericht op genezing voor het overgrote deel niet onderscheiden in de declaratiedata. Bijvoorbeeld het consult; een oncoloog een consult heeft gehad met een patiënt waarbij de overlevingskansen zeer klein zijn, kan de insteek van het gesprek zowel op genezing gericht zijn geweest als ook op de wensen en behoeften van de patiënt als genezing uiteindelijk niet meer mogelijk is.
We geven dan ook het totale zorggebruik in de Zvw en de Wlz weer voor de palliatieve patiënten. Hiervoor koppelen we de doodsoorzakenstatistiek van het Centraal Bureau van de Statistiek (CBS) met Vektis declaratiedata.
Ook hebben we een verklaringsmodel opgesteld. Hiermee kunnen we voor een deel de variatie in de kosten in het laatste levensjaar verklaren aan de hand van de factoren:
- zorgsector
- leeftijd
- comorbiditeit (het hebben van meerdere stoornissen of aandoeningen)
Het model helpt om de verklaring van de resultaten meer kracht bij te zetten. Het model geeft ons inzicht in welke factoren deels de hoogte van de zorgkosten beïnvloeden. We hebben ook naar andere factoren gekeken, zoals sociaal economische status, aandoening en wel/geen aantoonbaar ontvangen palliatieve zorg. Deze factoren leidden niet tot extra verklaringskracht als al gecorrigeerd was voor zorgsector, leeftijd en comorbiditeit. Zie voor de resultaten Bijlage 2 Model.
We verwijzen naar de bijlagen voor een uitgebreide omschrijving van de gebruikte datasets, gedane analyses en het verklaringsmodel.
Resultaten
Palliatieve patiënten; kenmerken en zorggebruik
Bij bijna driekwart van alle overledenen komt het overlijden niet onverwacht
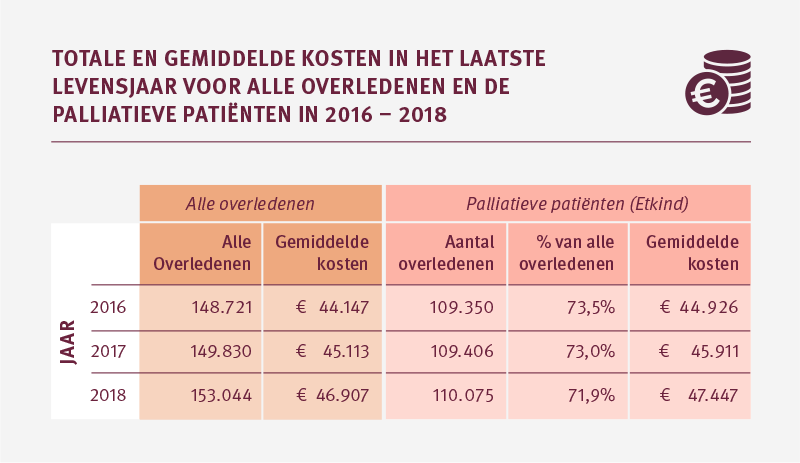
Het aantal overledenen in 2016, 2017 en 2018 neemt elk jaar iets toe en ligt om en nabij de 150.000 per jaar. Het aantal palliatieve patiënten is in de jaren 2016 t/m 2018 redelijk stabiel en ligt rond de 110.000 per jaar.
De gemiddelde zorgkosten in het laatste levensjaar van palliatieve patiënten liggen iets hoger dan voor alle overledenen. Dit is naar verwachting. In de groep ‘alle overledenen’ zitten ook de onverwachte overlijdens waarbij er vaker sprake zal zijn van een laag zorggebruik voorafgaand aan het overlijden.
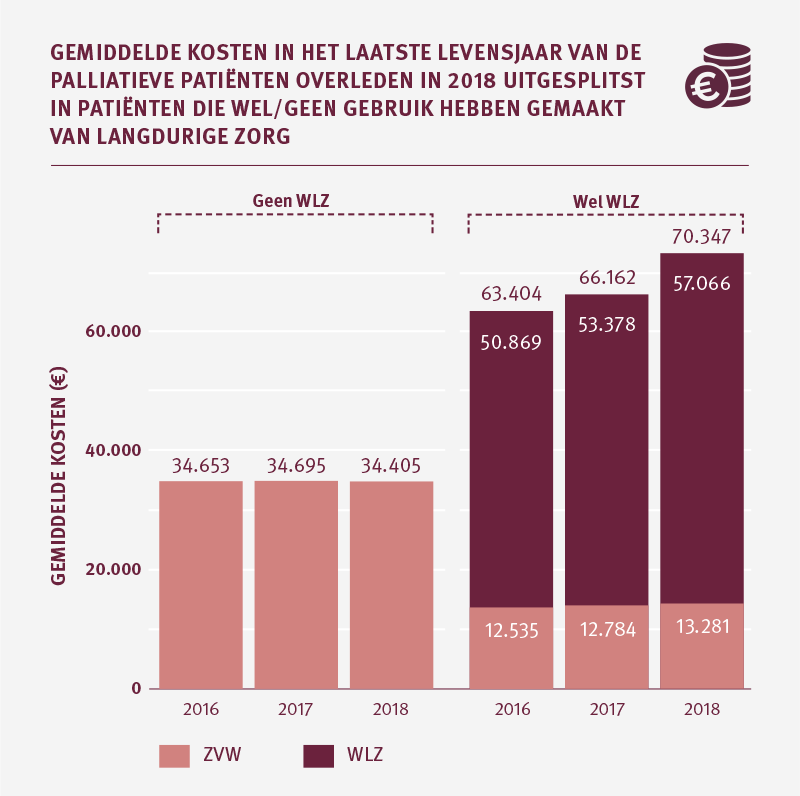
De gemiddelde zorgkosten in het laatste levensjaar nemen in de periode 2016 tot en met 2018 met name binnen de Wlz toe
De gemiddelde kosten per palliatieve patiënt in het jaar voor overlijden laten over de jaren 2016 tot en met 2018 een stijging zien. De stijging van de gemiddelde kosten wordt voornamelijk veroorzaakt door palliatieve patiënten die naast Zvw-zorg ook Wlz-zorg hebben ontvangen. De hoge kosten die in de Wlz gemaakt worden zijn deels te verklaren doordat een groot deel van deze zorg in een instelling wordt geleverd. Naast de zorg die de cliënten krijgen, maken zij namelijk ook kosten voor het verblijf in de instelling.
Bij palliatieve patiënten die langdurige zorg hebben ontvangen in hun laatste levensjaar stijgen de zorgkosten voor zowel de Zvw als de Wlz. De kosten voor de langdurige zorg nemen sterker toe. Een mogelijke verklaring is dat de zorgzwaarte van patiënten die in de Wlz terecht komen de afgelopen jaren is toegenomen. Wijzigingen in beleid en regelgeving zijn hier mogelijk de oorzaak van.
- Bijvoorbeeld de wijzigingen in de regelgeving omtrent zorgzwaartepakketten. Door het vervallen van ZZP’s 1 t/m 3 bij de overgang van de Awbz naar de Wlz is de gemiddelde zorgzwaarte van cliënten in de Wlz toegenomen.
- Mensen blijven steeds langer thuis wonen. Deels door beleidskeuzes vanuit de overheid en de toenemende mogelijkheden voor digitale zorg. Voor een deel van de patiënten geldt dat, wanneer zij uiteindelijk in de Wlz terecht komen, hun zorgvraag zwaar is. Ze hebben dan vaak al veel zorg gebruikt binnen de Zvw.
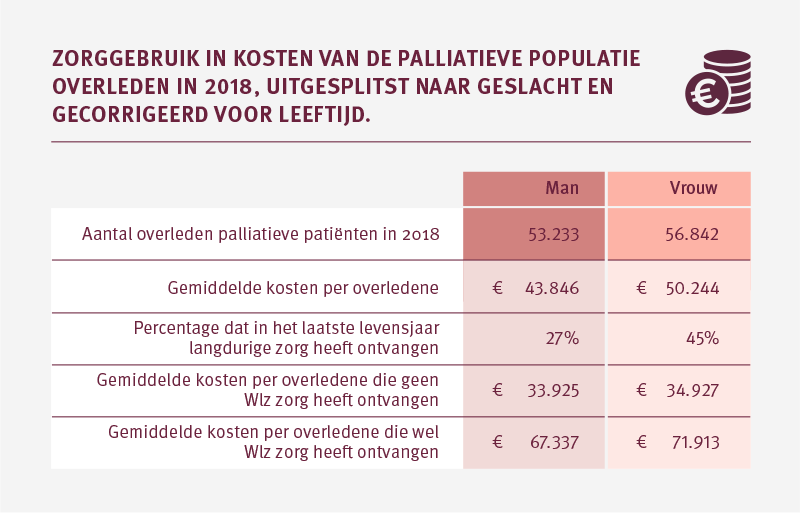
Vrouwen maken vaker gebruik van langdurige zorg in hun laatste levensjaar dan mannen
In 2018 overleden mannen gemiddeld op 76 jarige leeftijd. Vrouwen overleden gemiddeld op 80,9 jarige leeftijd (bron: cbs). Als we corrigeren voor het leeftijdsverschil dan hebben vrouwen gemiddeld nog steeds hogere zorgkosten dan mannen. Dit wordt deels verklaard doordat een groter deel van de vrouwen dan van de mannen langdurige zorg ontvangt in het laatste levensjaar.
Mogelijk maken mannen minder vaak gebruik maken van langdurige zorg in het laatste levensjaar doordat mannen in een man-vrouw relatie vaak eerder overlijden dan hun partner. Hun partner kan vaak nog een rol spelen in de zorg thuis en mantelzorg verlenen.
Bij palliatieve patiënten die geen Wlz-zorg hebben ontvangen is het verschil in gemiddelde kosten tussen mannen en vrouwen beperkt. Bij overledenen die wel Wlz-zorg hebben ontvangen zien we een groter verschil in gemiddelde zorgkosten in het laatste levensjaar tussen mannen en vrouwen.
Jonge patiënten met een behoefte aan palliatieve zorg maken gemiddeld hogere kosten dan oudere patiënten.
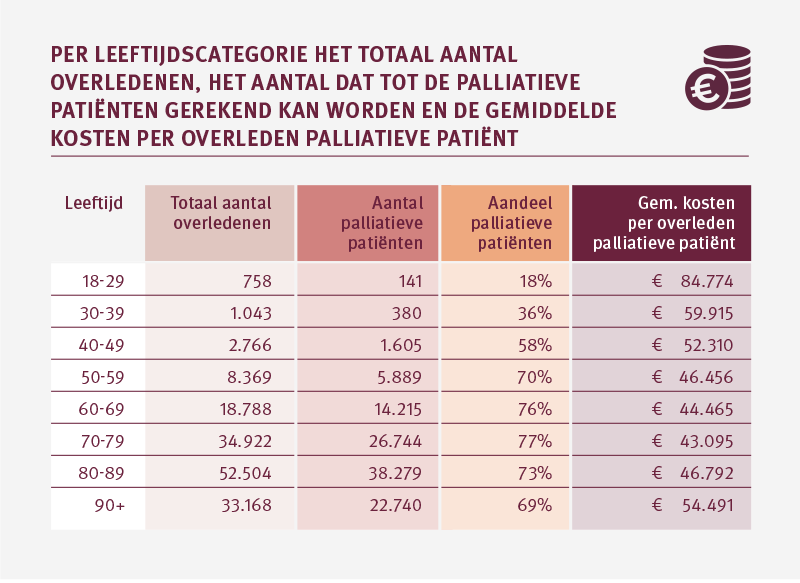
De gemiddelde zorgkosten van palliatieve patiënten tussen de 18 en 30 jaar oud zijn hoger dan de gemiddelde kosten in oudere leeftijdsgroepen. Dat valt op wanneer we palliatieve patiënten opsplitsen in leeftijdscategorieën. Bij palliatieve patiënten van 80 jaar en ouder zien we dat de daling van de kosten ombuigt naar een lichte stijging. Deze stijging is te verwachten, omdat patiënten van 80 jaar en ouder vaker een beroep doen op de langdurige zorg. De kinderen en jeugdigen hebben we niet opgenomen in dit overzicht. Meer over de kinderen en jeugdigen volgt in paragraaf Kinderpalliatieve zorg.
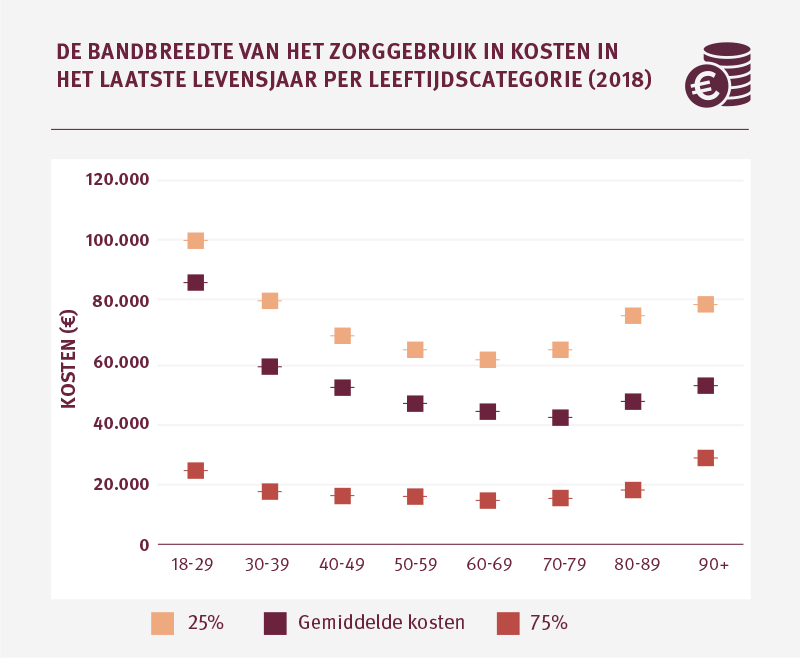
De variatie in het zorggebruik is tegelijk groot. Als voorbeeld; binnen de leeftijdscategorie van 40 tot 50 jarigen zien we dat de zorgkosten per patiënt variëren tussen de € 16.424 en € 69.821 in het laatste levensjaar wanneer we de 25 procent patiënten met de laagste zorgkosten en de 25 procent patiënten met de hoogste zorgkosten eruit laten. Vooral bij jongere leeftijdsgroepen zien we een relatief grote spreiding in de zorgkosten die palliatieve patiënten maken in hun laatste levensjaar.
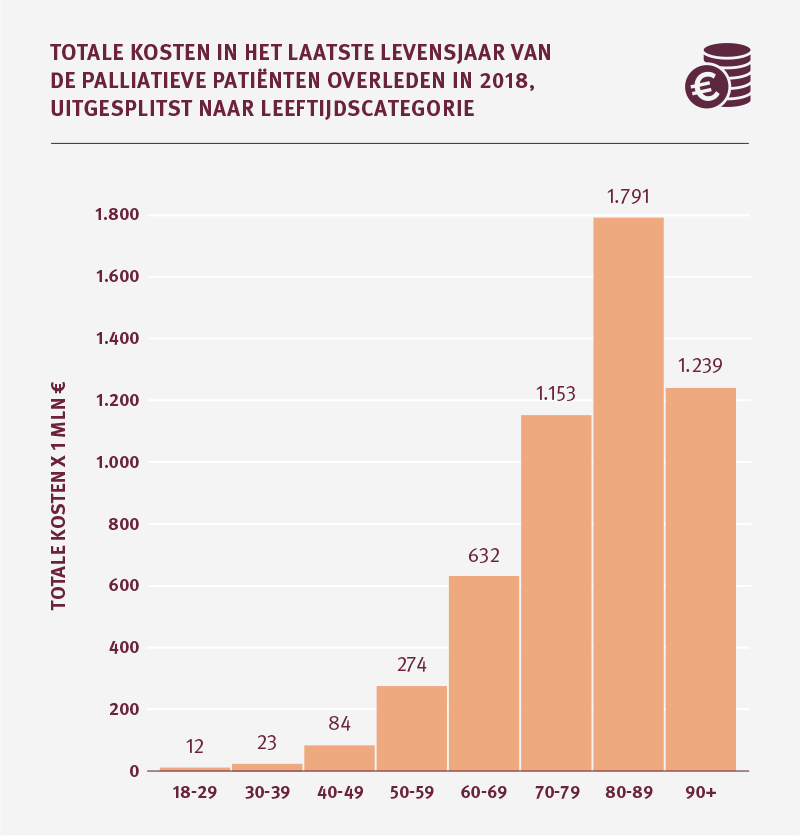
De absolute aantallen palliatieve patiënten zijn in de jongere leeftijdsgroepen relatief klein. Het zorggebruik per individuele overledene kan daarentegen flink oplopen. Bij de oudere leeftijdsgroepen liggen de gemiddelde zorgkosten per palliatieve patiënt lager. De absolute aantallen overledenen zijn aanzienlijk groter. Door de hogere aantallen overledenen naarmate de leeftijd stijgt (tot 90 jaar) nemen de totale zorgkosten in het laatste levensjaar toe.
Het verklaringsmodel bevestigt dat leeftijd voor een deel de hoogte van de zorgkosten verklaart. Ook als we corrigeren voor bijvoorbeeld comorbiditeit.
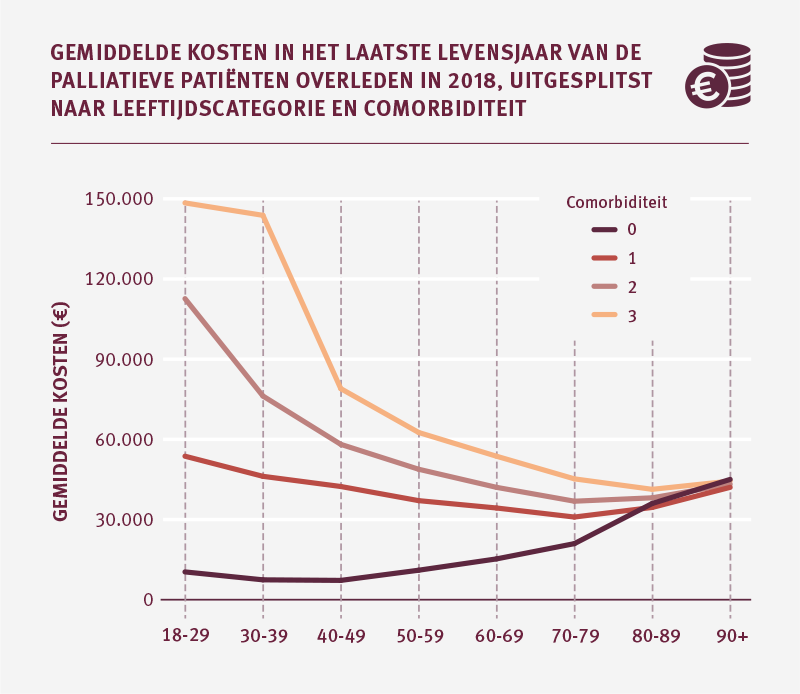
Comorbiditeit geeft vooral bij jonge patiënten hogere zorgkosten in het laatste levensjaar
Wanneer een palliatieve patiënt meerdere aandoeningen heeft is dat vooral bij jonge patiënten van invloed op de gemiddelde zorgkosten in het laatste levensjaar. De gemiddelde kosten per palliatieve patiënt in de leeftijd van 18 tot 30 jaar lopen uiteen van ruim € 60.000 bij de patiënten met één aandoening tot gemiddeld bijna € 150.000 bij de patiënten met 3 of meer aandoeningen. Het verklaringsmodel bevestigt dat de gemiddelde kosten in het laatste levensjaar stijgen naarmate de patiënt meer aandoeningen heeft.
De zorgkosten bij palliatieve patiënten van 80 jaar en ouder zijn gemiddeld € 49.661 in het laatste levensjaar. Onafhankelijk van het aantal aandoeningen.
Hogere zorgkosten voor palliatieve patiënten overleden aan een aandoening waarbij vaak langdurige zorg wordt ingezet
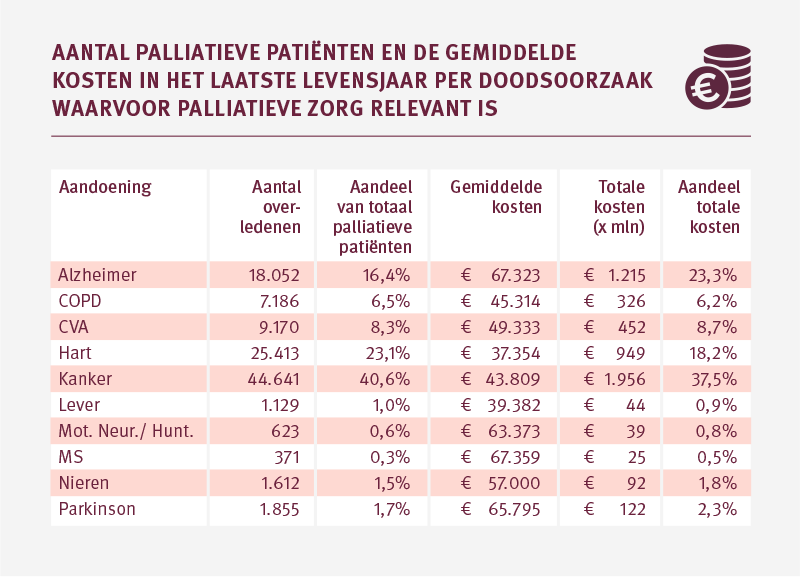
Palliatieve patiënten overleden aan of met MS, Alzheimer of Parkinson hebben gemiddeld relatief hoge zorgkosten. De hoge zorgkosten zijn gedeeltelijk te verklaren doordat een groot deel van de patiënten in het laatste levensjaar langdurige zorg ontvangt (Parkinson 79 procent, Alzheimer 89 procent, MS 61 procent).
De patiënten overleden aan kanker of hartfalen maken relatief minder zorgkosten in het laatste levensjaar. Bijvoorbeeld; 23,1 procent van de palliatieve patiënten is overleden aan hartfalen, maar deze groep neemt 18,2 procent van de zorgkosten voor rekening.
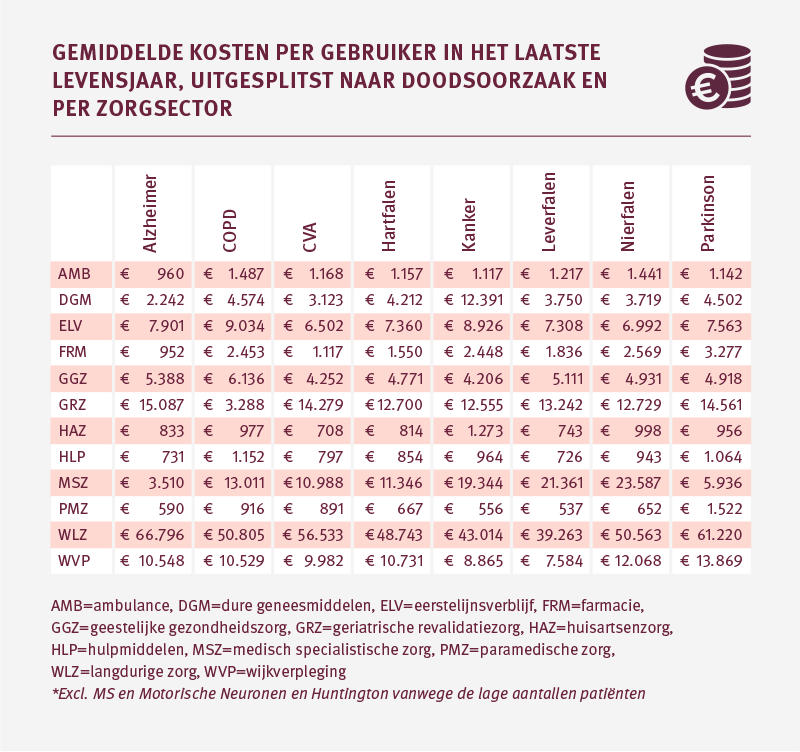
Als we kijken naar het zorggebruik in de verschillende zorgsectoren zien we verschillen tussen de doodsoorzaken. Patiënten overleden met of aan kanker maken relatief veel zorgkosten in de dure geneesmiddelen. De zorgkosten voor medisch specialistische zorg liggen relatief hoog bij patiënten overleden aan kanker, leverfalen of nierfalen.
Voor patiënten overleden aan COPD ligt het gebruik van eerstelijnsverblijf relatief hoog. Bij patiënten overleden aan Parkinson zijn de zorgkosten voor paramedische, farmaceutische en langdurige zorg relatief hoog.
De palliatieve fase bij COPD patiënten heeft een onvoorspelbaar karakter qua zorgbehoefte. Stabiele periodes wisselen periodes van sterke achteruitgang af. Voor Parkinsonpatiënten verloopt de palliatieve fase meer voorspelbaar. De invaliditeit neemt toe, patiënten vallen vaker en krijgen vaak ook te maken met dementie.
Mogelijk dat dit deels de verklaring is voor het verschil in de aard van het zorggebruik in de palliatieve fase bij COPD en Parkinson patiënten. Patiënten met COPD kennen een grilliger ziekteverloop in de palliatieve fase waardoor eerstelijnsverblijf hier vaak beter op aan zal sluiten. Parkinson patiënten ervaren een meer continue achteruitgang waardoor langdurige zorg vaak beter zal passen bij het ziekteverloop.
Palliatieve zorg is in de declaratiedata beperkt zichtbaar voor een beperkt aantal zorgsectoren
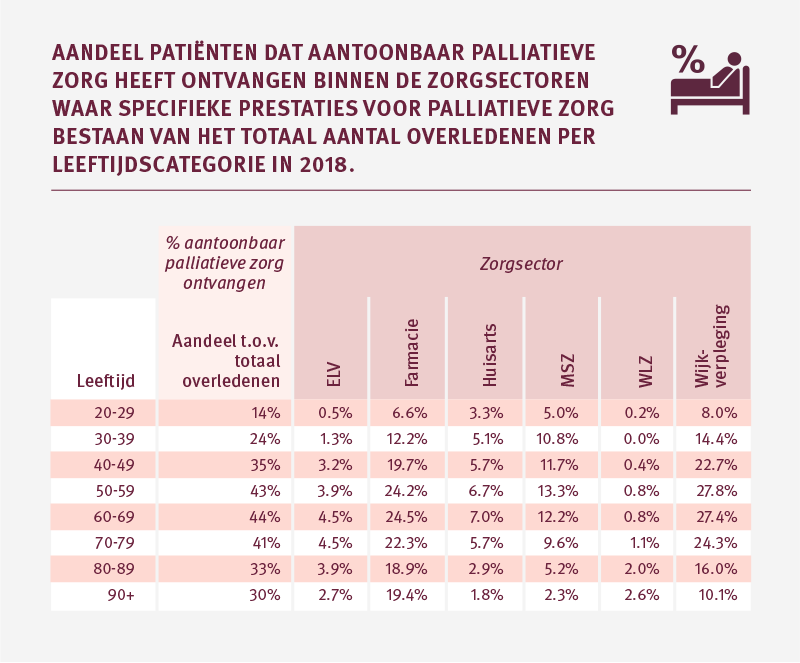
Over de jaren heen zijn er steeds meer zorgprestaties ontwikkeld voor palliatieve zorg. Daardoor kunnen we in toenemende mate in de declaratiedata terugzien of er palliatieve zorg is geleverd bij palliatieve patiënten. Zo blijkt dat in 2018 van alle overledenen bijna 36 procent aantoonbaar palliatieve zorg heeft ontvangen. Bij hen zien we zorgprestaties terug in de declaratiedata die specifiek wijzen op de inzet van palliatieve zorg. Zie bijlage 4 in de Bronnen en methoden voor een overzicht van de prestaties die wijzen op palliatieve zorg.
De meeste zorgprestaties die wijzen op palliatieve zorg zijn beschikbaar binnen de Zvw. De langdurige zorg kent één prestatie die specifiek voor palliatieve zorg wordt ingezet, namelijk Zorgzwaartepakket (ZZP) vv-10. In de praktijk wordt ZZP vv-10 bijna niet meer ingezet. De eerder geïndiceerde ZZP blijft meestal gehandhaafd voor cliënten die in de palliatieve fase terecht komen. De palliatieve populatie in de langdurige zorg is daardoor ondervertegenwoordigd bij de groep patiënten die aantoonbaar palliatieve zorg heeft ontvangen.
Ook binnen de medisch specialistische zorg wordt in werkelijkheid meer palliatieve zorg geleverd dan is te herleiden uit de declaratiedata. In de dbc-systematiek kan niet door ieder specialisme een dbc met de diagnose palliatieve zorg geregistreerd worden. Alleen de specialismen inwendige geneeskunde, kindergeneeskunde, longgeneeskunde, neurologie, geriatrie en anesthesiologie kunnen palliatieve zorg in een aparte dbc registreren.
We zien met name in de leeftijd van 40 tot en met 79 jaar dat een relatief grote groep van de overledenen aantoonbaar palliatieve zorg heeft ontvangen. Met name vanuit de wijkverpleging, farmacie (palliatieve sedatie) en msz (dbc palliatieve zorg). Bij jongvolwassenen en palliatieve patiënten van 80 jaar of ouder ligt het aandeel veelal lager.
De wijkverpleging is van groot belang binnen de palliatieve zorg. Een aanzienlijk deel van de palliatieve patiënten ontvangt vanuit de wijkverpleging palliatief terminale zorg in het laatste levensjaar. Aangezien palliatieve zorg zich niet beperkt tot de palliatief terminale fase, is het aandeel patiënten dat palliatieve zorg ontvangt vanuit de wijkverpleging in werkelijkheid groter dan de palliatieve populatie die we in de wijkverpleging kunnen herkennen op basis van declaratiedata.
Vergelijken tussen de totale groep palliatieve patiënten en de groep patiënten waarbij we in de declaratiedata zien dat zij palliatieve zorg hebben ontvangen is niet mogelijk. Dat is alleen mogelijk wanneer het ziektebeeld, het ziekteverloop en de kennis en ervaring van de behandelaars en zorgverleners gelijk is. Op basis van de beschikbare data is een vergelijking op al deze punten niet mogelijk. We kunnen daarom niet het zorggebruik van beide populaties op een betrouwbare wijze met elkaar vergelijken en conclusies trekken.
Vermijdbare zorg in de laatste levensfase
De inzet van acute zorg neemt toe in de laatste weken voor het overlijden
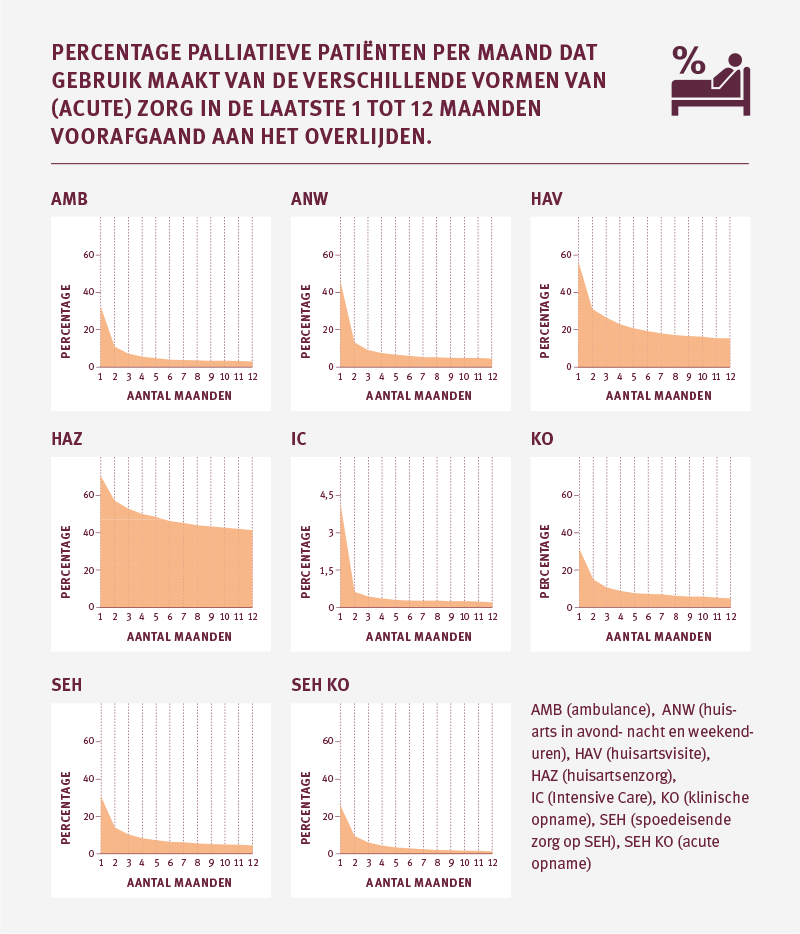
Naarmate het moment van overlijden dichterbij komt zien we een toename in het zorggebruik van de palliatieve patiënt. Deze toename geldt niet alleen voor de zorgkosten, maar ook voor de acute zorg en huisartsenzorg. Binnen de huisartsenzorg kunnen wij geen onderscheid maken tussen de niet acuut geleverde en acuut geleverde zorg. Daarom is de huisartsenzorg volledig meegenomen in dit hoofdstuk.
In lijn met factsheet 2 'Acute zorg'van Nivel/Palzon hebben wij gekeken naar acute en vermijdbare zorg in de laatste maand van het leven. In deze factsheet brengt Nivel/Palzon het aantal acute opnames, seh-bezoeken, en bezoeken aan de huisartsenpost voor de palliatieve patiënten in 2017 in beeld. Dit zijn kwaliteitsindicatoren voor palliatieve zorg. Acute zorg is vaak belastend voor de patiënt, omdat deze zorg veel onrust met zich meebrengt. Acute zorg in de laatste levensfase kan door vroegtijdige inzet van palliatieve zorg en proactieve zorgplanning op populatieniveau deels vermeden worden. Het wordt dan ook wel aangeduid als ‘vermijdbare zorg’.
De kwaliteitsindicatoren zijn gebaseerd op internationaal wetenschappelijk onderzoek. Dit neemt niet weg dat voor de individuele patiënt een seh-bezoek of andere acute zorg wel passend kan zijn bij de behoeften en zorgvraag op dat moment. Dit onderschrijft het belang om als behandelaar en zorgverlener op tijd in gesprek te gaan met de patiënt over zijn wensen en behoeften. Zodat de zorg die in de laatste levensfase verleend wordt, past bij de wensen van de patiënt; ook wanneer het de inzet van acute zorg betreft.
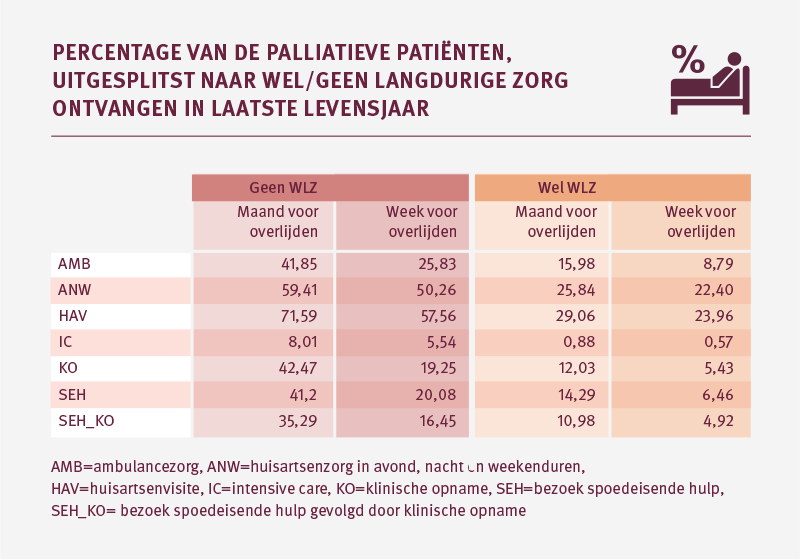
Van alle palliatieve patiënten maakt 20 procent in de laatste week voorafgaand aan het overlijden nog gebruik van ambulancezorg. Ongeveer twee-derde hiervan gaat om een spoedinzet en een derde is een geplande ambulancerit. In de laatste week wordt 4 procent nog opgenomen op de intensive care afdeling, en ruim 12 procent wordt nog klinisch opgenomen na een seh-bezoek.
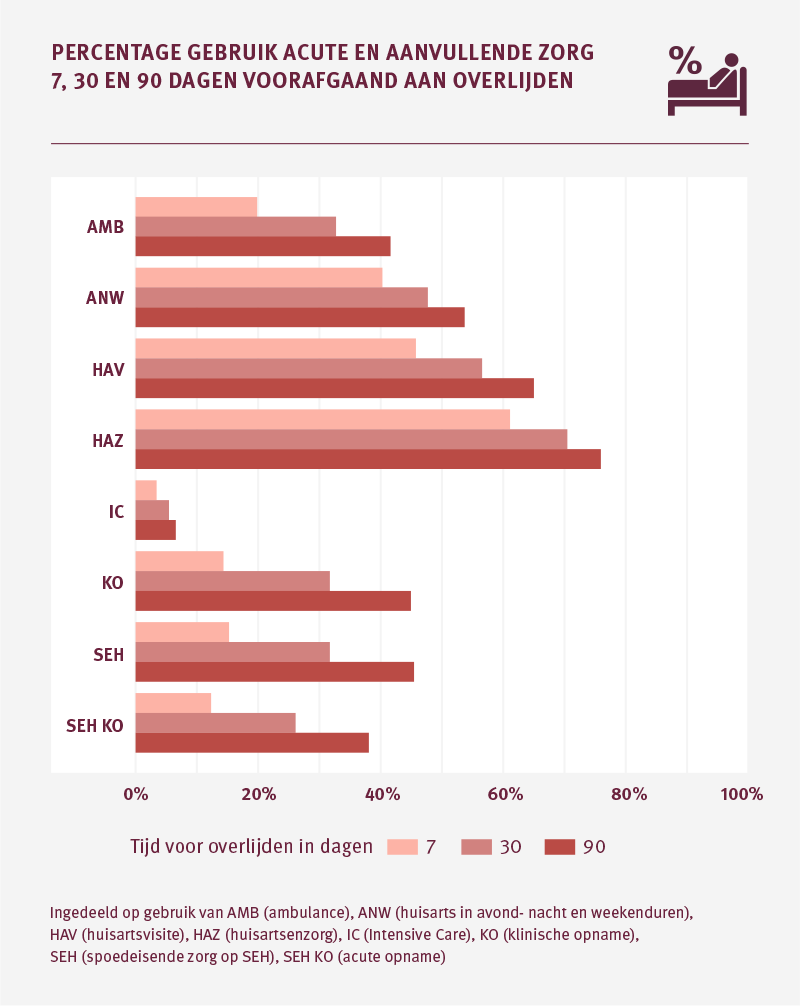
Bij palliatieve patiënten die zijn overleden aan of met COPD, CVA of leverfalen zien we dat meer dan een kwart van de patiënten in de laatste week voor het overlijden nog te maken heeft met een klinische opname.
Ziektebeelden zoals COPD, maar ook hartfalen kennen vaak een grillig verloop. Veel zorg is ook in het laatste jaar nog curatief van opzet. Waarbij het soms moeilijk inschatten is of de ziekte zich gaat stabiliseren of dat uiteindelijk de palliatieve of zelfs terminale fase intreedt. Een deel van de klinische en ic-opnames in de laatste maanden en weken kunnen mogelijk toegerekend worden aan nog in opzet curatieve zorg om de patiënt nog een kans op verbetering te geven. Een kans die op dat moment ook reëel lijkt en past bij het ziektebeeld.
De inzet van acute zorg is relatief laag bij palliatieve patiënten die verblijven in een langdurige zorginstelling
We zien verschillen in het gebruik van acute zorgvoorzieningen in de laatste maand van het leven als we palliatieve patiënten naast elkaar zetten die wel langdurige zorg en geen langdurige zorg hebben ontvangen. Patiënten die alleen Zvw-zorg ontvingen hebben vaker te maken met een ambulance-inzet, ic-opname, seh-bezoek en/of klinische opname in de laatste levensfase dan patiënten die langdurige zorg hebben ontvangen.
Dit verschil tussen palliatieve patiënten die wel en geen langdurige zorg ontvangen is grotendeels verklaarbaar. Bij opname in een langdurige zorginstelling gaan cliënten vaak al in gesprek met de Specialist Ouderengeneeskunde. Dan bespreken ze welke zorg wel en niet meer wenselijk is. Proactieve zorgplanning, ook wel Advance Care Planning (ACP), is over het algemeen standaard ingebed in de zorgverlening bij langdurige zorgaanbieders. Daarnaast geldt voor een groot deel van de ouderen in langdurige zorginstellingen dat zij behoren tot de palliatieve populatie. Palliatieve zorg is daarmee één van de kerntaken van langdurige zorginstellingen in de ouderenzorg.
Bijna 9 procent van de palliatieve patiënten die langdurige zorg ontvangt in het laatste levensjaar heeft in de laatste week voor het overlijden te maken met een ambulancerit. Meer dan de helft hiervan betreft een spoedinzet. Met name bij patiënten tot 70 jaar zien we relatief veel ambulancezorg in de laatste week; tussen de 15 procent en 20 procent. Ook hiervan betreft de meerderheid een spoedinzet.
Wanneer palliatieve patiënten langdurige zorg thuis ontvangen met inzet van het Volledig Pakket Thuis of het Modulair Pakket Thuis, dan zien we ook relatief meer ambulance inzetten in de laatste week van het leven dan bij palliatieve patiënten die zijn opgenomen in een langdurige zorginstelling.

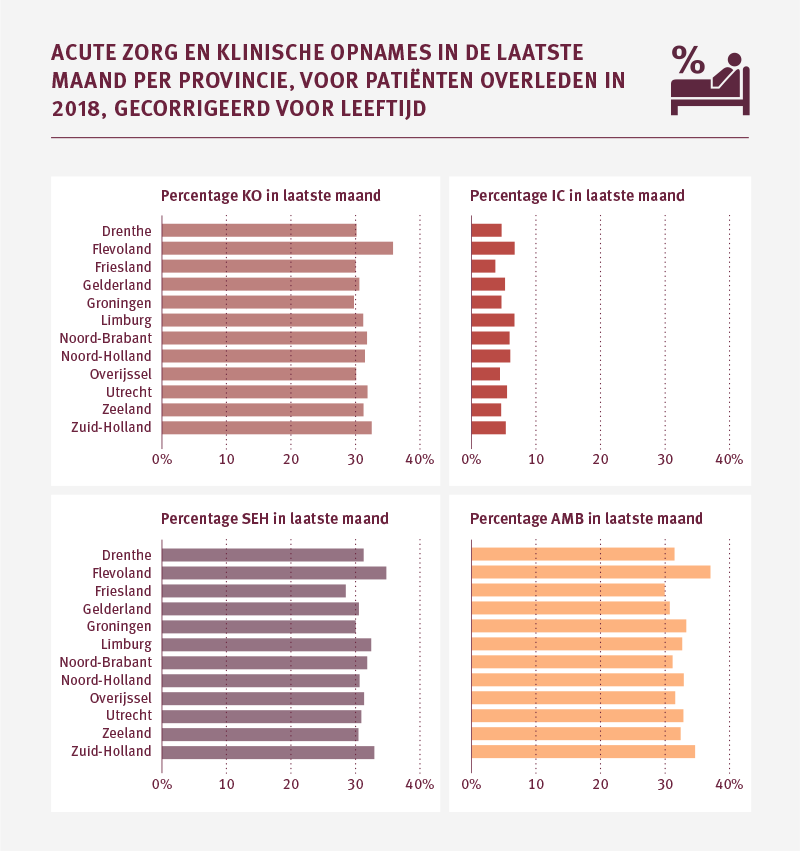
Palliatieve patiënten in Flevoland maken relatief vaker gebruik van ziekenhuiszorg in de laatste maand van het leven
We hebben gekeken naar het percentage spoedbezoeken in de laatste maand van het leven per provincie. We zien dat in de provincie Flevoland palliatieve patiënten een hoger percentage klinische opnames, IC-bezoeken en seh-bezoeken hebben dan patiënten in andere provincies. Ook rukt de ambulance hier gemiddeld vaker uit voor palliatieve patiënten dan in de andere provincies. Een verklaring is moeilijk te geven. Mogelijk wordt in de regio Flevoland vaker aanspraak gemaakt op medisch specialistische zorg in de laatste maand van het leven, omdat er relatief minder aanbod van langdurige zorg is.
Kinderpalliatieve zorg
Afbakening kinderen met een palliatieve zorgbehoefte
Kinderpalliatieve zorg betreft de zorg voor kinderen met een levensduur verkortende of levensbedreigende diagnose. Palliatieve zorg bij kinderen is in veel opzichten anders dan bij volwassenen: de aantallen zijn lager en het betreft vaak zeldzame, complexe chronische aandoeningen. Vanwege die kenmerken is deze zorg bijna altijd gecentraliseerd in academische ziekenhuizen. De kinderpalliatieve zorg in Nederland heeft zich de afgelopen 10 jaar in een hoog tempo ontwikkeld met o.a. als resultaat een landelijke structuur die bestaat uit Kinder Comfort Teams in academische ziekenhuizen, 7 Netwerken Integrale Kindzorg en een Kenniscentrum Kinderpalliatieve Zorg.
Het is belangrijk om de kinderen waarvoor palliatieve zorg relevant is apart in beeld te brengen in deze monitor, omdat:
- bij kinderen een andere definitie van palliatieve zorg wordt gehanteerd dan bij volwassenen;
- de methode van Etkind voor het afbakenen van de palliatieve populatie voornamelijk uitgaat van doodsoorzaken die relevant zijn voor volwassenen.
Voor kinderen met een aandoening die vaak samen gaat met een behoefte aan palliatieve zorg is er geen sprake van een al bestaande en veelgebruikte afbakening waar draagvlak voor is. De afbakening die voor deze monitor is opgesteld is daarom een eerste verkenning. Het Kenniscentrum Kinderpalliatieve Zorg en de Nederlandse Vereniging voor Kindergeneeskunde (NVK) hebben de ICD-10 codes geselecteerd die duiden op een oorzaak van overlijden bij kinderen waarbij palliatieve zorg waarschijnlijk relevant is geweest. Bijlage 3 in het Bronnen en methoden document geeft een overzicht van de doodsoorzaken die zijn meegenomen in de afbakening van de kinderen met een behoefte aan palliatieve zorg.
Kinderen met een behoefte aan palliatieve zorg; kenmerken en zorggebruik
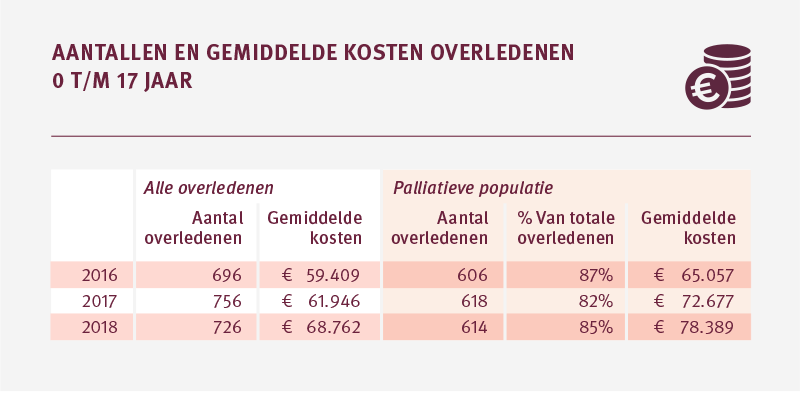
In 2016, 2017 en 2018 zijn in totaal 2.178 kinderen en jeugdigen in de leeftijd van 0 tot 18 jaar overleden. In 2018 is 85 procent van deze kinderen overleden aan een aandoening waar palliatieve zorg hoogstwaarschijnlijk relevant voor is geweest. De gemiddelde kosten in het laatste levensjaar voor deze groep kinderen lopen over de jaren op van 65.057 euro in 2016 naar 78.389 euro in 2018.
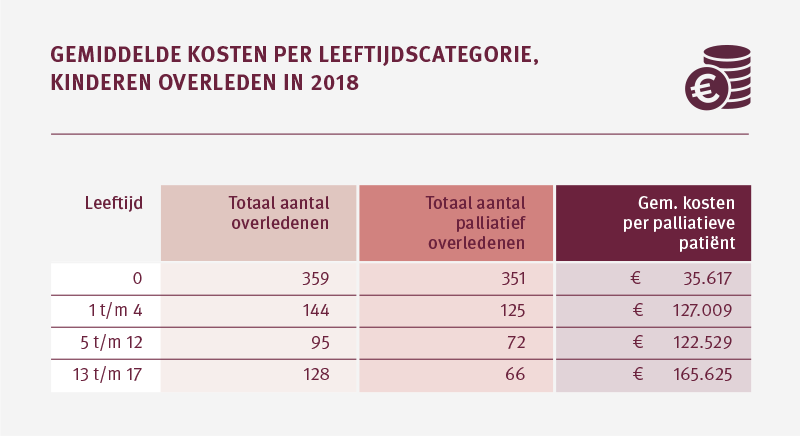
De zorgkosten in het laatste levensjaar variëren sterk per leeftijdscategorie
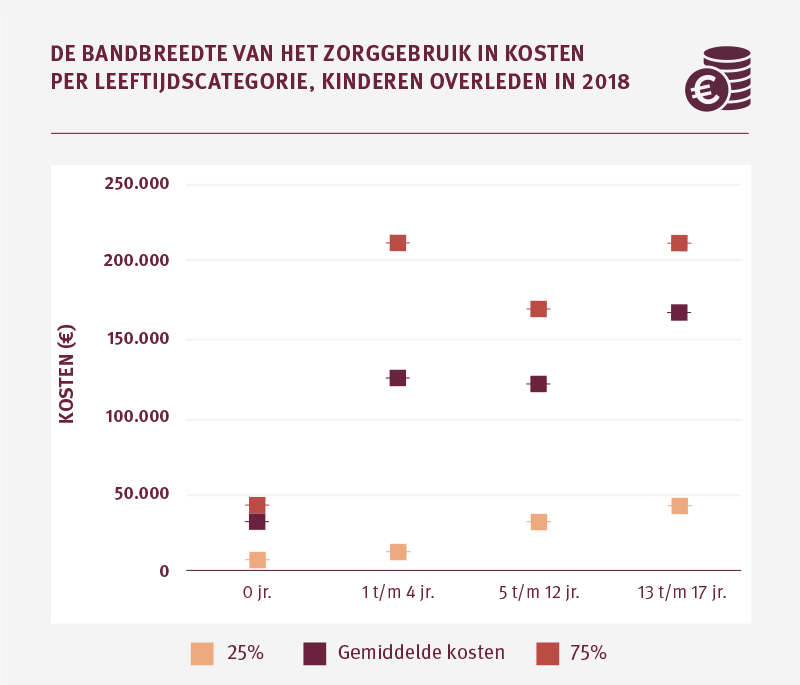
In 2018 zijn in totaal 614 kinderen overleden aan een aandoening waarbij palliatieve zorg hoogstwaarschijnlijk relevant is geweest. Ruim 57 procent hiervan wordt veroorzaakt door kinderen die zijn overleden voordat ze de leeftijd van 1 hebben bereikt; de zuigelingensterfte. De gemiddelde kosten zijn voor deze groep, vergeleken met de andere leeftijdscategorieën, relatief laag. De gemiddelde kosten zijn het hoogst voor kinderen van 13 tot 18 jaar oud. Het aantal overleden kinderen met een palliatieve zorgbehoefte is hier lager dan in de jongste categorieën.
Ook bij de kinderen is de variatie in het zorggebruik groot. Bij de kinderen in de leeftijd 1 t/m 4 jaar zien we dat de 25 procent kinderen met de hoogste zorgkosten € 211.722 of meer zorgkosten maakten in hun laatste levensjaar. Kijken we naar de 25 procent kinderen met de laagste zorgkosten, dan zien we dat zij € 13.045 of minder aan zorgkosten maakten in hun laatste levensjaar.
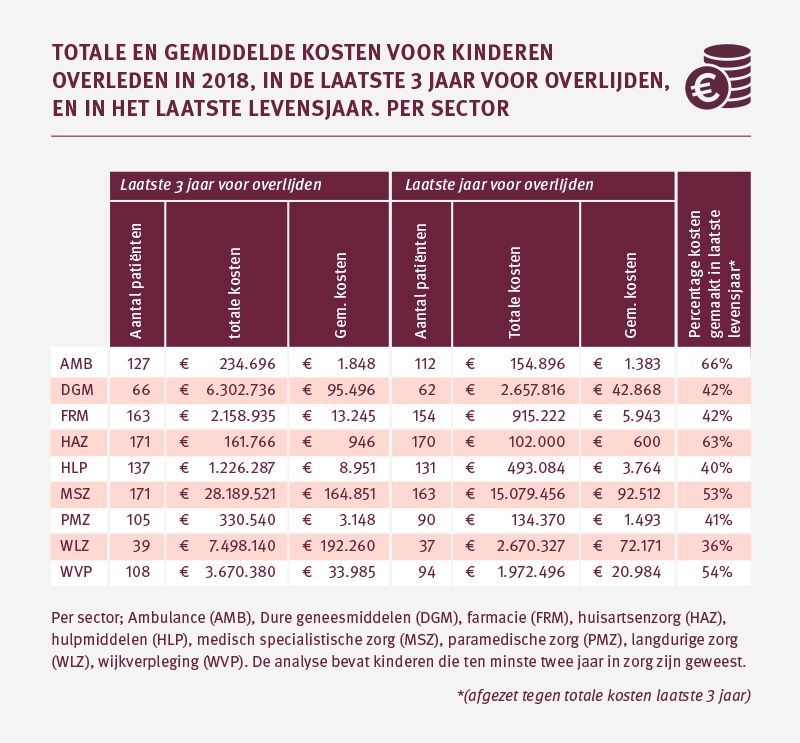
Als we kijken naar de totále kosten van alle kinderen in de palliatieve fase die gebruik hebben gemaakt van zorg in een bepaalde sector, dan zien we dat in de laatste 3 levensjaren en in het laatste levensjaar de kosten in de medisch specialistische zorg het hoogst zijn.
Kijken we naar de gemíddelde kosten, dan zien we dat de gemiddelde kosten in de Wlz 3 jaar voor overlijden het hoogst zijn. In de medisch specialistische zorg wordt t.o.v. de laatste 3 levensjaren relatief veel geld in het laatste levensjaar besteed aan deze zorg, namelijk 53 procent. Dit is ook te zien in het percentage van de ambulancezorg; 66 procent van de totale kosten aan ambulancezorg gemaakt in de laatste 3 levensjaren wordt in het laatste levensjaar gemaakt.
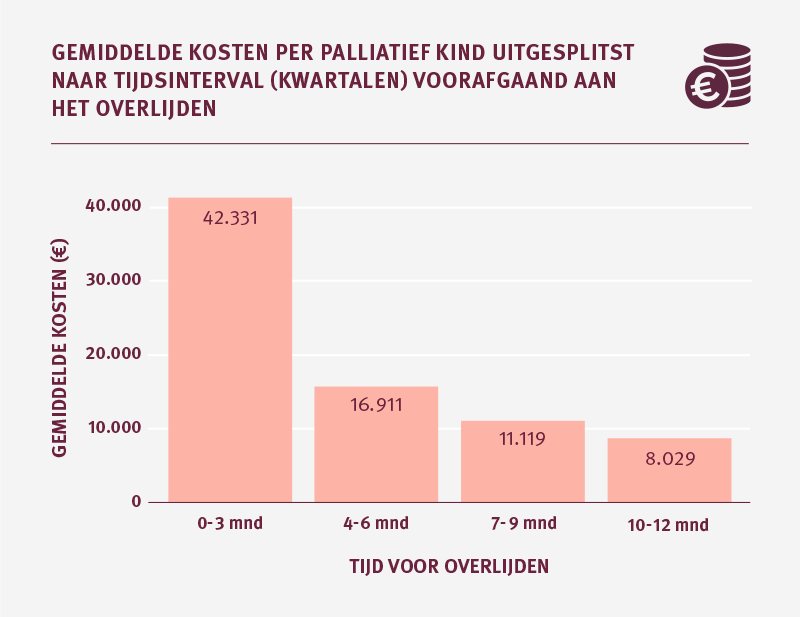
Kinderen hebben meer nog dan volwassenen te maken met acute zorg in de laatste periode van hun leven
Bij kinderen in de palliatieve fase zien we dat het zorggebruik toeneemt naarmate het overlijden dichterbij komt. De gemiddelde zorgkosten stijgen per kwartaal in het laatste levensjaar. Ook veel acute zorg en aanvullende zorg vindt nog in de laatste maanden en ook in de laatste week voor het overlijden plaats.
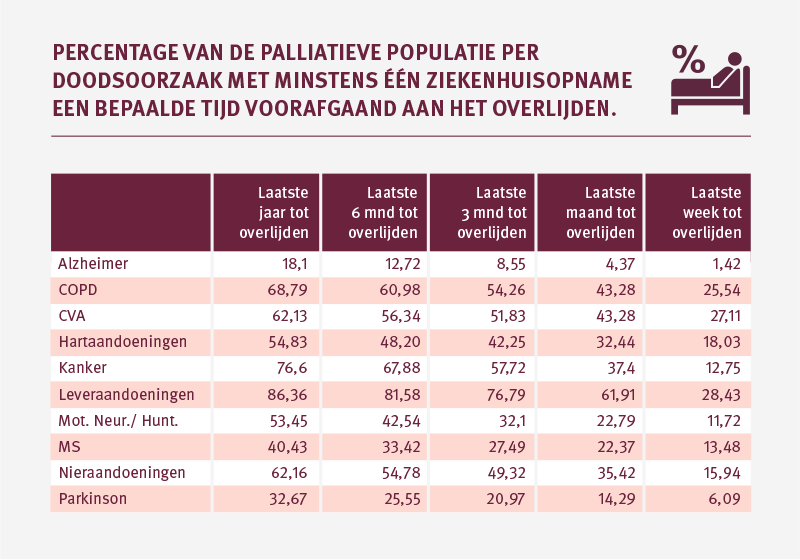
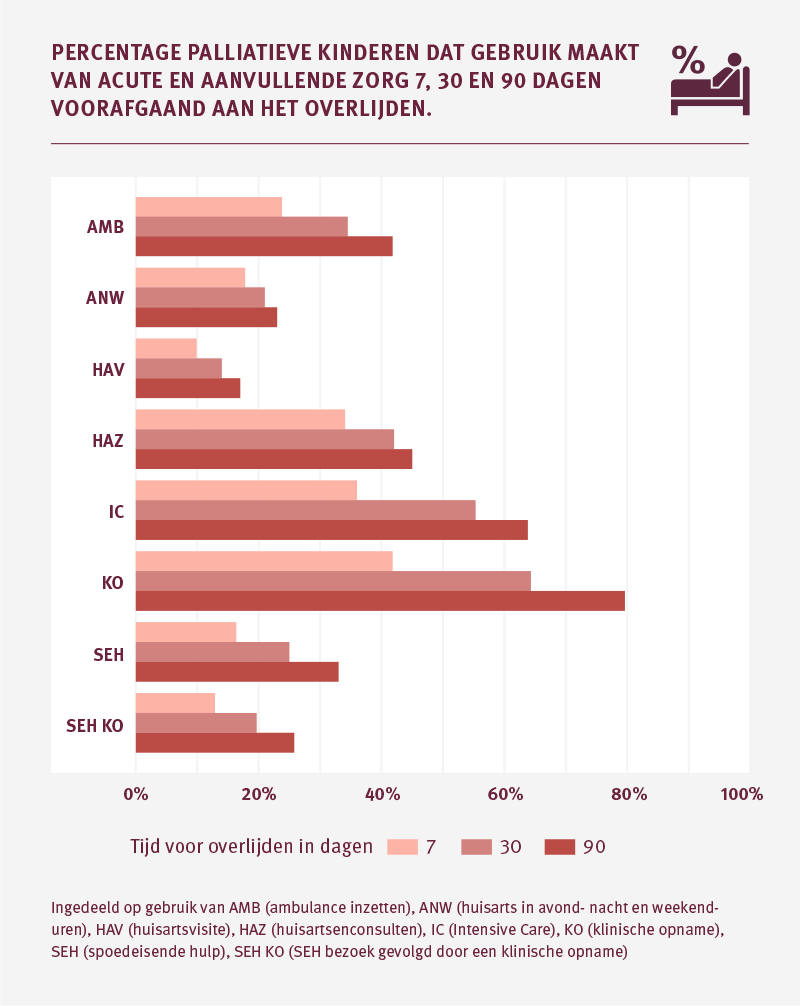
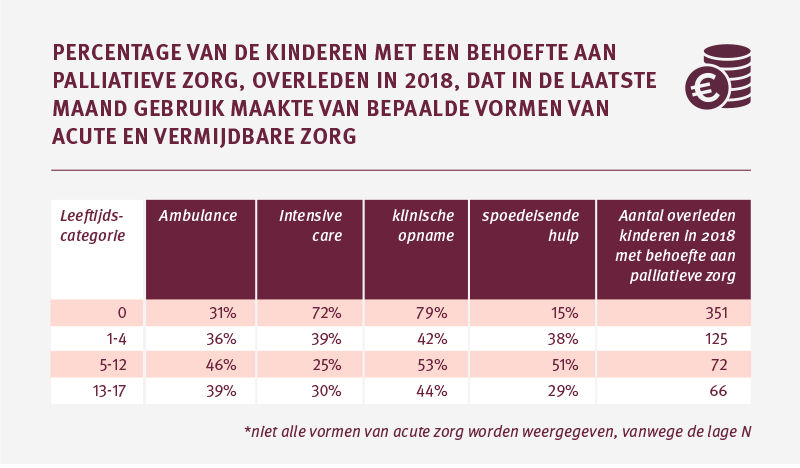
In de laatste 3 maanden komt 64 procent van de kinderen minimaal één keer op de IC terecht. Ongeveer 55 procent van de kinderen wordt in de maand voor het overlijden op de IC opgenomen. En 64 procent wordt opgenomen in de kliniek.
Deze percentages liggen voornamelijk bij de pasgeborenen tot 1 jaar zeer hoog. Van hen ligt 72 procent op de IC in zijn laatste levensmaand en 79 procent wordt opgenomen in de kliniek. De percentages liggen bij de kinderen in oudere leeftijdscategorieën aanzienlijk lager (zie tabel).
Het percentage IC-opnames in de laatste week van het leven van kinderen in de palliatieve fase is met 36 procent flink hoger dan bij volwassenen, waarvan 8 procent op de IC terecht komt in de week voor zijn overlijden. Bijna 24 procent van de kinderen heeft in zijn laatste week te maken met een inzet van de ambulance.
Een ander verschil zien we bij de huisartsenzorg. Waar bij de volwassenzorg ruim 80 procent in de laatste 90 dagen nog huisartsenzorg ontvangt, is dat bij kinderen 45 procent. Ook is er verschil als het gaat om de huisartsenvisites. Bij de volwassenen krijgt bijna de helft van de palliatieve patiënten de huisarts op bezoek in de laatste week voor het overlijden. Bij de kinderen ligt dat met 10 procent een stuk lager.
In het algemeen geldt dat het verloop van de palliatieve fase bij kinderen vaak een langere periode en een grilliger patroon laat zien dan bij volwassenen. De aandoeningen waar kinderen met behoefte aan palliatieve zorg aan overlijden zijn vaak zeldzaam en kennen een complex ziektebeeld. De kinderarts is ook altijd hoofdbehandelaar bij kinderen, waardoor de rol van de huisarts vaak minder prominent is. Daarbij komt dat huisartsen in hun loopbaan vaak maar één of twee keer meemaken dat er een kind komt te overlijden na een palliatief traject. De cijfers reflecteren deze dynamiek, omdat het aandeel medisch specialistische zorg hoger ligt en de inzet van de huisarts lager ligt dan bij de volwassen palliatieve patiënten in de laatste maanden en weken van het leven.
Partijen die betrokken zijn bij kinderpalliatieve zorg geven aan dat vaak het grillige verloop van de palliatieve fase bij kinderen proactieve zorgplanning complex maakt. Des te belangrijker is het om als hoofdbehandelaar en betrokken zorgverleners goed in gesprek te blijven met het kind en zijn ouders/verzorgers over zijn wensen, waarden en behoeften. En ook om deze wensen onderling te delen tussen zorgverleners, zodat alle betrokkenen goed op de hoogte blijven. Uit de praktijk horen we dat bij kinderen vaker dan bij volwassenen alles op alles gezet lijkt te worden om het leven vast te houden. De afweging in hoeverre de extra tijd ook waardevolle tijd is voor het kind en zijn naasten is een heel moeilijk dilemma. Een dilemma waar betrokkenen bij palliatieve zorg met elkaar over in gesprek moeten blijven als patiënten en hun naasten, als zorgverleners en als alle andere betrokkenen bij de organisatie van palliatieve zorg.
Het vervolg
Met deze monitor willen we bijdragen aan de verdere ontwikkeling van palliatieve zorg in Nederland. Ons beeld van het zorggebruik van palliatieve patiënten in hun laatste levensjaar levert een aantal vervolgvragen op voor nader onderzoek en vormt een basis voor verdere gesprekken en experimenten in het veld.
In 2023 zijn we voornemens de monitor te herhalen, zodat we veranderingen in het zorggebruik van palliatieve patiënten inzichtelijk kunnen maken. Een herhaling over drie jaar kan mogelijk de eerste effecten van de verdere implementatie van het kwaliteitskader in beeld brengen. Het zal met name interessant zijn om eventuele ontwikkelingen te zien op het gebied van vermijdbare zorg.
We stellen daarnaast voor om bij de monitor het effect te betrekken van interventies in de bekostiging op het zorggebruik in het laatste levensjaar en dit nader te onderzoeken. Dat kan ons leren welke interventies een bijdrage hebben geleverd aan kwaliteit van leven en welk effect deze interventies hebben gehad op het volume van het zorggebruik in het laatste levensjaar.
We zijn als kennis- en sparringpartner betrokken bij meerdere initiatieven die de palliatieve zorg lokaal of regionaal willen verstevigen door deze transmuraal rondom de patiënt te organiseren. Deze rol willen we vasthouden en verstevigen met aanvullende data-analyses om het effect van tijdige en goede palliatieve zorg in kaart te brengen. Zodoende kunnen we gezamenlijk met experimenterende partijen onderzoeken op welke manier palliatieve zorg bijdraagt aan passende zorg.