Gepubliceerd op 19 mei 2021
Deze monitor brengt het contracteerproces van de geneeskundige zorg voor specifieke patiëntgroepen (gzsp) in kaart. We hebben onderzocht of het zorginkoopbeleid van zorgverzekeraars en de daadwerkelijke contractering bijdragen aan de uitgangspunten van passende zorg. Daarnaast onderzochten we de mogelijke verbeteringen. De uitkomsten bieden handvatten om het contracteerproces van de gzsp te verbeteren en hierover het gesprek te voeren.

We kijken met deze monitor voor de tweede keer naar de overheveling van gzsp van de tijdelijke subsidieregeling Extramurale behandeling (hierna: subsidieregeling) naar de Zorgverzekeringswet (Zvw). Vorig jaar voerden we een quickscan uit naar de overheveling van de artsenfunctie van de specialist ouderengeneeskunde (so) en arts verstandelijk gehandicapten (avg) naar de Zvw. In de huidige monitor is dit uitgebreid met de zorg door een gedragswetenschapper, paramedische zorg, zorg in een groep en zorg aan mensen met sterk gestoord gedrag en een licht verstandelijke beperking.
Voor deze monitor maken we gebruik van interviews, declaratiedata en online vragenlijsten onder zorgaanbieders en zorgverzekeraars. Meer over de onderzoeksmethode en een overzicht van de resultaten van de online vragenlijsten vindt u in de bijlage.

Geneeskundige zorg voor specifieke patiëntgroepen
Plek in het zorgstelsel
- Deze vorm van zorg is in 2015 vanuit de AWBZ overgegaan in de tijdelijke subsidieregeling extramurale behandeling en is gefaseerd overgegaan naar de Zvw.
- Per 1 januari 2020 is de zorg zoals de specialist ouderengeneeskunde en de arts verstandelijk gehandicapten die bieden, overgegaan naar de Zvw.
- Per 1 januari 2021 is de overige zorg voor gzsp-patiënten (zoals zorg door een gedragswetenschapper verleend, paramedische zorg, zorg in een groep en zorg aan mensen met sterk gestoord gedrag en een licht verstandelijk beperking) overgegaan naar de Zvw.
Patiëntgroepen
De patiëntgroepen die gzsp ontvangen zijn kwetsbare groepen, zoals:
- Ouderen met multiproblematiek.
- Mensen met chronische, degeneratieve progressieve neurologische aandoeningen (bijvoorbeeld Multiple Sclerose, Parkinson).
- Mensen met een lichamelijke handicap en/of niet aangeboren hersenletsel.
- Mensen met een verstandelijke beperking.
Patiënten hebben (nog) geen Wlz-indicatie.
Zorgvorm
Behandeling met een geneeskundig doel, gericht op herstel en/of omgaan met beperkingen.
- Patiënten hebben een veelzijdige zorgvraag. De zorgvraag kan liggen op het somatische, het psychische, het communicatieve, het cognitieve en/of op het gedragsmatige gebied.
- De zorg kan multidisciplinair worden ingezet en een integraal behandelplan volgen. De zorg kan ook bestaan uit een eenmalig consult van bijvoorbeeld de huisarts met de specialist ouderengeneeskunde. Belangrijk onderdeel van de zorg is afstemming met andere zorgverleners.
- De specialist ouderengeneeskunde, de arts voor verstandelijk gehandicapten of de gedragswetenschapper kunnen als regiebehandelaar een integraal behandelplan opstellen.
- Paramedische zorg of zorg in een groep kunnen onderdelen zijn van het integrale behandelplan.
- Daarnaast kan er gespecialiseerde zorg voor mensen met sterk gestoord gedrag en licht verstandelijke beperking geleverd worden binnen de gzsp.
Kernboodschap
De introductie van gzsp in de eerste lijn staat in het teken van passende zorg aan kwetsbare patiënten die thuis wonen. Dit is een groeiende groep patiënten. Passende zorg heeft als vertrekpunt om alleen zorg te bieden die bijdraagt aan het functioneren van mensen en hun kwaliteit van leven. Zo blijft de zorg betaalbaar, van goede kwaliteit en toegankelijk voor iedereen.
De inzet van gzsp kan bijdragen aan het (langer) thuis wonen van kwetsbare personen. Bijvoorbeeld door het voorkomen van ziekenhuisopnames of door het uitstellen van opname binnen de Wet langdurige zorg (Wlz). Gzsp versterkt de generalistische geneeskundige zorg in de eerste lijn en ondersteunt - onder andere - de huisarts bij het leveren van zorg. Ook samenwerking met andere zorgverleners zoals de wijkverpleegkundige en de apotheker is zowel binnen als buiten de gzsp cruciaal in deze integrale (netwerk)zorg.
Terugblik op de overheveling 2021
Gzsp wordt met ingang van 2021 volledig bekostigd uit de Zvw. De overheveling van de subsidieregeling naar de Zvw is een grote verandering voor zowel zorgaanbieders als zorgverzekeraars. We zien dat er hele goede stappen gezet zijn in deze overheveling. We concluderen dat de zorg aan patiënten na de overheveling doorgang lijkt te vinden. Het is nog wel te vroeg om dit met zekerheid te kunnen zeggen.
Ook zien we dat de inkoop en contractering van de gzsp voor zowel zorgverzekeraars als zorgaanbieders nieuw was. Hierdoor is er een aantal discussiepunten. Bijvoorbeeld over de voorwaarden die een zorgverzekeraar stelt bij het aangaan van een contract. Dit beeld past bij zorg die nieuw is in de Zvw. Om de zorg toegankelijk en betaalbaar te houden, verwachten we wel dat deze discussiepunten in de volgende contracteerronde gezamenlijk verder worden opgepakt.
Ruimte voor verbetering in de zorginkoop
Gezien de ambities voor gzsp ten aanzien van integrale zorg, zien we ruimte voor verdere verbetering van de gecontracteerde gzsp in de toekomstige jaren. Wij zien met name kansen om de zorg meer in samenhang te leveren met zorgaanbieders uit andere zorgsectoren. Hiervoor is meer bekendheid van (de inhoud van) gzsp onder patiënten en hun mantelzorgers, maar ook onder de zorgaanbieders en zorgverzekeraars nodig. Gzsp moet ook meer opgenomen worden in de regioplannen. Tenslotte zou het helpen als zorgverzekeraars gzsp in samenhang met andere zorgvormen inkopen en meenemen bij de ontwikkeling van (regionale) samenwerking. Op deze manier kan de zorg in de eerste lijn beter worden gepositioneerd.
Om deze ambitie voor gzsp waar te maken zijn voldoende beschikbare zorgverleners nodig. Er zijn tekorten aan onder andere specialisten ouderengeneeskunde (so), artsen verstandelijk gehandicapten (avg) en gz-psychologen. Dit speelt zowel in de regio als op landelijk niveau. Het is al lastig voor zorgaanbieders om voldoende zorgverleners voor de intramurale zorg aan te trekken. Dit kan ten koste gaan van de zorg van de so en avg buiten de muren van een instelling.
Aanbevelingen voor acties
In 2021 moeten partijen gezamenlijk in de gaten houden of patiënten die in zorg waren tijdens de subsidieregeling, hun zorg kunnen blijven ontvangen. Om het contracteerproces voor 2022 vloeiender te laten verlopen, raden we aan om vroeg met het contracteerproces te beginnen. Het gaat daarbij zowel om het informeren van zorgaanbieders over het tijdspad van het contracteerproces, als om op tijd samen (zorgaanbieders/beroeps- en branchepartijen en zorgverzekeraars) de ervaren knelpunten voor de contractering van 2021 te bespreken.
Om de ambitie van gzsp waar te maken moet er daarnaast de komende jaren:
- bij de contractering meer ingezet worden op het multidisciplinaire karakter van de zorg en de samenhang van gzsp met andere zorgvormen;
- meer inzicht in de inhoud en kwaliteit van gzsp komen;
- meer bekendheid gecreëerd worden voor de gzsp;
- een aanpak komen voor het arbeidsmarkttekort in de gzsp.
We lichten nu deze conclusies en de aanbevelingen verder toe.

Bevindingen
De zorg aan patiënten lijkt na de overheveling gecontinueerd te worden
Alle zorgverzekeraars contracteren gzsp. Alle zorgaanbieders die zorg leverden onder de subsidieregeling (dan wel de so en avg die zorg hebben gedeclareerd vallend onder de Beleidsregel gzsp in 2020), hebben een contract aangeboden gekregen. Nieuwe zorgaanbieders konden bij nagenoeg alle zorgverzekeraars ook een contract aanvragen. Zorgaanbieders die niet automatisch een contract kregen, konden wel een verzoek indienen.
De contractering door zorgverzekeraars van zowel bestaande als nieuwe instellingen zorgt ervoor dat de continuïteit en toegankelijkheid van de zorg in eerste instantie geborgd is. Hoewel instellingen contracten kunnen afsluiten, komen samenwerkingsverbanden en individuele zorgaanbieders (dit zijn veelal nieuwe zorgaanbieders binnen de gzsp) veel minder in aanmerking voor een contract.
Bij de patiëntenorganisaties en bij de NZa zijn tot op heden geen meldingen binnengekomen dat patiënten geen of minder zorg (zullen) ontvangen na de overheveling. Een kanttekening hierbij is dat niet alle moeilijkheden formeel zullen worden gemeld aan de patiëntenorganisaties en de NZa. Zo vermoedt een beroepsvereniging bijvoorbeeld dat als er geen so beschikbaar is, de patiënt naar het ziekenhuis wordt doorverwezen. De zorgaanbieder maakt hier vervolgens geen melding van. De zorgaanbieders gaven echter in de online vragenlijst aan dat patiënten in de meeste gevallen de zorg krijgen, zoals ze onder de subsidieregeling gewend waren. Niet alle zorgaanbieders delen die mening. Zij geven dan aan nog te moeten bezien hoe het in 2021 gaat verlopen. Mogelijke aandachtspunten die zij zien hebben betrekking op het eigen risico en eigen betalingen. Ook waren niet alle contracten ten tijde van de uitvraag in januari 2021 nog niet rond. Daarnaast kan de inkoop rondom de prestatie gedragswetenschapper ertoe leiden dat patiënten mogelijk naar een andere zorgaanbieder moeten. Hier komen we later nog op terug.
Naar schatting maakt bijna elke patiënt van de gzsp-doelgroep hun eigen risico jaarlijks op. Daarmee is het eigen risico naar verwachting geen probleem voor de toegang tot de gzsp. Toch geeft een aantal zorgaanbieders in de online vragenlijst aan dat zij wel verwachten dat het eigen risico leidt tot minder zorggebruik. Ook de eigen betalingen voor paramedische zorg zijn een aandachtspunt voor de toegankelijkheid van de zorg. Na de overheveling wordt de paramedische zorg in het kader van gzsp niet meer volledig vanuit het basispakket vergoed. De patiënt moet deze zorg zelf betalen uit de aanvullende verzekering, alleen zijn niet alle patiënten aanvullend verzekerd. Beroeps- en branchepartijen geven aan dat dit vermoedelijk leidt tot minder zorggebruik bij patiënten. Uit de cijfers is dat nog niet op te maken (gezien het opstellen van deze rapportage begin 2021). We ontvingen tot nu toe geen meldingen dat de toegankelijkheid van noodzakelijke zorg hierdoor in het geding komt. Voor de paramedische zorg binnen de gzsp-prestaties ‘zorg in een groep’ geldt geen eigen betaling voor de patiënt.
Studio Grz en Amsterdam UMC hebben onderzoek gedaan naar de eerste ervaringen vanuit patiënten en hun mantelzorgers met de gzsp. De resultaten van het onderzoek kunt u vinden in het rapport: ‘Ervaringen van zorgvragers en zorgverleners in de zorgvormen van programma Beter Thuis‘ (januari 2021).
De so-zorg en avg-zorg zijn in 2020 al overgeheveld naar de Zvw. Uit eerste, voorlopige analyses op declaratiedata van het jaar 2019 en 2020 (uitgevoerd door Vektis en de NZa) zien we voor de so-zorg een kleine toename in aantal zorgaanbieders en voor de avg-zorg een kleine afname in aantal zorgaanbieders in 2020. Voor de so-zorg lijken we een voorzichtige, kleine beweging naar nieuwe type zorgaanbieders in 2020 te zien.
We zien op dit moment in 2020 echter wel een sterke daling in het aantal patiënten voor so-zorg en avg-zorg ten opzichte van 2019. Een deel van deze afname kan verklaard worden door de corona-uitbraak. Een ander deel doordat er in 2019 met enige regelmaat zorg door de gedragswetenschapper gedeclareerd werd onder de prestatie van de so-zorg. Het aantal aanbieders dat declareert onder de prestatie van de gedragswetenschapper is in 2020 ten opzichte van 2019 toegenomen, waarbij er eveneens een verdubbeling lijkt te zijn in het aantal patiënten. Toch kan dit de grote daling in patiënten die so-zorg en avg-zorg hebben ontvangen niet geheel verklaren. De declaratiecijfers van 2020 zijn nog niet volledig en zullen daarom in 2021 continu gemonitord worden.
Samengevat concluderen we dat de zorg aan patiënten na de overheveling doorgang lijkt te vinden, maar dat het nog te vroeg is om dit met zekerheid te kunnen zeggen. Daarom is het belangrijk dat we gedurende 2021 in de gaten blijven houden of patiënten de zorg kunnen blijven ontvangen.
De contractering van gzsp is wennen voor zowel zorgaanbieders als zorgverzekeraars
Zorgaanbieders en zorgverzekeraars geven een voldoende voor het contracteerproces: zorgaanbieders een 6,5 en zorgverzekeraars een 7,6 (contracteerproces instellingen) en een 7,1 (contracteerproces samenwerkingsverbanden/vrijgevestigden). Dat is in lijn met de cijfers van vorig jaar over het contracteerproces voor de so/avg-zorg (6,3 door zorgaanbieders en 7,5 door zorgverzekeraars).

Ervaringen contracteerproces gzsp
- Zorgaanbieders beoordelen het contracteerproces met een 6,5.
- Zorgverzekeraars geven voor het contracteerproces met instellingen een 7,6.
- Zorgverzekeraars geven voor het contracteerproces met samenwerkingsverbanden/vrijgevestigden een 7,1.
Zorgaanbieders noemden het tijdspad en ook het administratieve proces tijdens de contractering als positief punt in de online vragenlijst. Ondanks dat zorgaanbieders juist aangaven dat de administratieve lasten hoger waren, doordat het voor veel zorgaanbieders nieuw was om afspraken te moeten maken met verschillende zorgverzekeringsconcerns. Voorheen hadden ze namelijk te maken met één zorgkantoor in de regio. Het (tijdspad van het) contracteerproces is wennen.
Zo hoorden we: "Tot op heden zaten de prestaties gzsp in de subsidieregeling. De leden hadden niet van doen met de Zvw. Dit is voor hen een nieuw onderdeel, waardoor ze zich nog erg aan het oriënteren zijn hoe hier mee om te gaan. Leden waren hier nog mee bezig toen bij zorgverzekeraars de loketten voor de contractering al snel dicht gingen."
Ook voor zorgverzekeraars is het zorginkoopproces voor gzsp nieuw. Zorgverzekeraars geven aan dat het nog onvoldoende duidelijk is welke zorg geleverd wordt binnen de gzsp. Zij hebben nog geen eigen declaratiedata. Ook hebben zorgverzekeraars behoefte aan kwaliteitsstandaarden vanuit het veld.
Hieronder staan de drie meest genoemde goede punten en verbeterpunten van het contracteerproces aangegeven door zorgaanbieders en zorgverzekeraars.
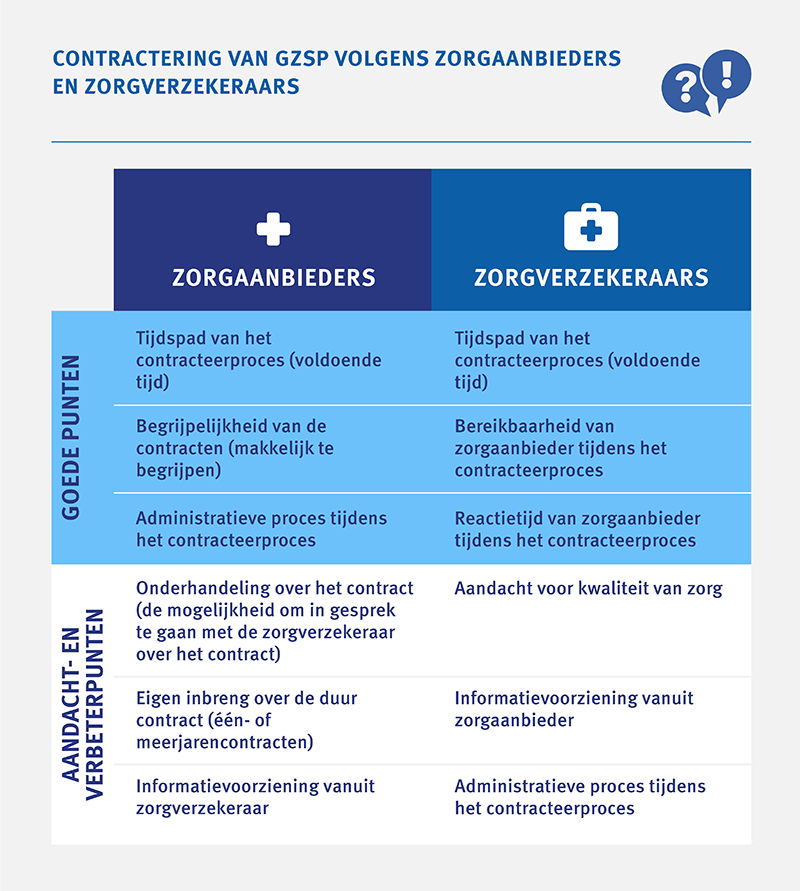
Contractering van gzsp volgens zorgaanbieders en zorgverzekeraars
| zorgaanbieders | zorgverzekeraars |
|---|---|
| Tijdspad van het contracteerproces (voldoende tijd) | Tijdspad van het contracteerproces (voldoende tijd) |
| Begrijpelijkheid van de contracten (makkelijk te begrijpen) | Bereikbaarheid van zorgaanbieder tijdens het contracteerproces |
| Administratieve proces tijdens het contracteerproces | Reactietijd van zorgaanbieder tijdens het contracteerproces |
| zorgaanbieders | zorgverzekeraars |
|---|---|
| Onderhandeling over het contract (de mogelijkheid om in gesprek te gaan met de zorgverzekeraar over het contract) | Aandacht voor kwaliteit van zorg |
| Eigen inbreng over de duur contract (één- of meerjarencontracten) | Informatievoorziening vanuit zorgaanbieder |
| Informatievoorziening vanuit zorgverzekeraar | Administratieve proces tijdens het contracteerproces |
Zorgaanbieders zien niet altijd de meerwaarde van aanvullende voorwaarden die de zorgverzekeraar stelt
Beroeps- en branchepartijen van zorgaanbieders en zorgverzekeraars stelden gezamenlijk uitgangspunten op voor de inkoop van gzsp. Alle zorgverzekeraars volgen deze uitgangspunten. Zorgaanbieders zijn hier doorgaans positief over. Zorgverzekeraars stellen in hun inkoopbeleid vaak nog aanvullende voorwaarden. Zorgaanbieders zijn dit niet gewend vanuit de afspraken met het zorgkantoor.
Het contracteren van zorgaanbieders geeft zorgverzekeraars de mogelijkheid om te sturen op de kwaliteit, toegankelijkheid en betaalbaarheid van de zorg. Door het stellen van eisen bij het contracteren, kunnen zorgverzekeraars sturend optreden richting zorgaanbieders om deze aspecten op het gewenste peil te brengen. Zorgverzekeraars hebben de mogelijkheid om, vanuit hun eigen visie, doelmatigheids- of kwaliteitsoverwegingen te maken die verder gaan dan de minimumkwaliteit die vereist is. Daarmee kunnen zij zich onderscheiden van andere zorgverzekeraars. De eisen mogen uiteraard niet ten koste gaan van de zorgplicht.
We zien tot op heden niet dat de zorgplicht in het geding is voor deze zorg. We hebben hier geen meldingen over ontvangen. We zien daarnaast dat partijen over het algemeen over aanvullende kwaliteitseisen in gesprek gaan. Dat betekent zeker niet dat alle discussies over aanvullende voorwaarden naar tevredenheid zijn opgelost. Zie onderstaand kader voor voorbeelden.
We zien dat knelpunten voornamelijk ontstaan bij kleinere zorgaanbieders. Het kan zijn dat zorgaanbieders en zorgverzekeraars er samen niet uitkomen in het gesprek. We moedigen hen dan aan om hiervan een melding te doen bij de NZa.
Voorbeelden discussiepunten in aanvullende voorwaarden
- De prestatie ‘Zorg zoals gedragswetenschappers bieden’ kan niet bij elke zorgverzekeraar apart van andere gzsp prestaties gedeclareerd worden, in tegenstelling tot de overige gzsp prestaties. Dit leidt tot een knelpunt als er geen avg in dienst is van de zorgaanbieder, maar waarschijnlijk ook tot een onnodige belasting van de schaarse avg’s. Zorgaanbieders en zorgverzekeraars hebben dit goed opgepakt door hierover in gesprek te gaan. Dit heeft geleid tot een aanpassing in de voorwaarden, maar voor een aantal vooral kleinere zorgaanbieders is dit nog steeds een knelpunt.
- Bij een aantal zorgverzekeraars is de enige mogelijke verwijzer voor de gzsp de huisarts. Dit geeft vooral een probleem bij de gehandicaptenzorg. Volgens de zorgaanbieders kan bijvoorbeeld de medisch specialist een betere overdracht geven dan de huisarts. De medisch specialist weet beter wanneer een avg moet worden ingeschakeld.
- Om gzsp te kunnen declareren, geven een aantal zorgverzekeraars aan dat er een AGB-code opgegeven moet worden van degene die de behandeling uitvoert. Degene die de behandeling uitvoert, is niet altijd een regiebehandelaar en/of iemand met een AGB-code. Dit kan volgens zorgaanbieders moeilijkheden met zich meebrengen bij de declaratie van de zorg zoals de gedragswetenschapper die biedt.
- Zorgverzekeraars stellen als voorwaarde dat er een WTZi-toelating moet zijn om de zorg te kunnen declareren. Een deel van de zorgverzekeraars heeft als voorwaarde dat de zorgaanbieder een rechtspersoon moet zijn en zich houdt aan de governance- code zorg. Het is daardoor lastig voor kleinere zorgaanbieders om een contract te krijgen. Dit stimuleert het opzetten van nieuwe zelfstandige eerstelijnspraktijken of samenwerkingsverbanden niet.
- Voor de overheveling stelde het Centrum Indicatiestelling Zorg (CIZ) een indicatie voor de zorg. Na de overheveling is geen CIZ-indicatie meer vereist voor de toegang tot de gzsp. Dit leidt tot onzekerheid bij zorgverzekeraars. Deze onzekerheid kan resulteren in (tijdelijke) aanvullende voorwaarden aan de zorg. Een aantal zorgverzekeraars vraagt dezelfde stukken op als het CIZ deed tijdens de subsidieregeling. Dit brengt administratief veel werk met zich mee. Volgens de beroepsorganisatie is dit niet wenselijk; de professionals kunnen zelf een inschatting maken of en hoe iemand behandeld moet worden.
Voornamelijk standaard, eenjarige contracten
Zorgaanbieders geven gemiddeld een 4,3 voor de ruimte voor maatwerk. Zorgverzekeraars geven veelal ‘n.v.t.’ aan in de vragenlijst als we hen naar een cijfer voor maatwerk vroegen. Een aantal zorgverzekeraars gaf aan dat er soms wel afgeweken was van het standaardcontract. In lijn hiermee gaf ongeveer 25% van de zorgaanbieders in de vragenlijst aan dat er onderhandeld was over het contract, dat deels heeft geleid tot een aanpassing van het contract. Aanpassingen hebben meestal betrekking op het omzetplafond, het tarief of de kwaliteitseisen. Voor meer informatie zie de bijlage.
Zorgverzekeraars baseren het budget in de meeste gevallen op het voorgaande jaar. Zorgaanbieders geven aan dat hierbij niet altijd groeiruimte is in het budget. Vaak is er wel aanpassing mogelijk gedurende het jaar. Zo maakten zes zorgverzekeraars gedurende 2020 aanvullende afspraken met zorgaanbieders (aantal zorgaanbieders en/of volume). Vanuit een beroepsvereniging hoorden we dat dit niet altijd goed verloopt, en er door harde omzetplafonds onvoldoende ruimte wordt ervaren om so-zorg te leveren in de extramurale setting.
Zorgaanbieders willen graag meer onderhandelen en meerjarige contracten. Zorgverzekeraars gaven aan dat maatwerk per zorgaanbieder moeilijk is. Redenen zijn dat er weinig data bij hen beschikbaar is, er weinig kwaliteitsstandaarden vanuit het veld zijn en er weinig geld in de gzsp omgaat ten opzichte van andere zorgsectoren. Als gevolg hiervan zien we dan ook dat er voornamelijk gebruik wordt gemaakt van éénjarige standaardcontracten zonder resultaatafspraken.
Zorgverzekeraars contracteren een percentage van het maximum NZa tarief. Zij geven als reden aan dat een dergelijk percentage in de subsidieregeling ook werd toegepast. Zorgaanbieders geven aan dat zij niet uitkomen met het gehanteerde tarief.
We constateren dat zorgverzekeraars bij de overheveling de situatie onder de subsidieregeling als uitgangspunt hebben genomen bij de inkoop onder de Zvw. Bovenstaande bevindingen zijn te verwachten bij een overheveling, maar in de komende jaren verwachten we hier een verandering. Denk hierbij aan inhoudelijke afspraken rondom passende zorg, regionale samenwerking en meerjarencontracten. Dit is nodig om de ambities van gzsp te verwezenlijken. In het volgende punt gaan we hier nader op in.
Gzsp als waardevolle zorgvorm om passende zorg in de eerste lijn te bewerkstelligen
Zorgaanbieders en zorgverzekeraars zien gzsp als een waardevolle zorgvorm om passende zorg voor kwetsbare patiënten in de eerste lijn te bewerkstelligen. Tegelijkertijd geven partijen aan dat de contractafspraken deze ambitie op dit moment nog niet goed ondersteunen (in het aparte kader worden een aantal voorbeelden gegeven).
We zien dan ook dat er nog kansen liggen in de samenwerking tussen de professionals vanuit de gzsp met andere zorgsectoren zodat er passende zorg geleverd wordt. Denk dan aan de huisartsenzorg, eerstelijnsverblijf en geriatrische revalidatiezorg maar ook aan eventueel minder voor de hand liggende zorgvormen. Een voorbeeld is de apotheekzorg. De apotheker kan aan de voorkant worden meegenomen bij het opstellen van behandelplannen, alsook aan de achterkant. De apotheker kan bijvoorbeeld actief meedenken over de levering(svorm) van medicatie. De apotheker houdt dan bij of de patiënt de medicatie ook regelmatig ophaalt. Mogelijk kan het overzicht van rollen en taken in de publicatie ‘Kwetsbare ouderen thuis, handreiking voor integrale zorg en ondersteuning in de wijk’ [link] handvatten bieden bij het organiseren van ondersteuning en zorg aan zeer kwetsbare thuiswonende ouderen. Zorgaanbieders ervaren dat de huidige bekostigingsstructuur het multidisciplinair samenwerken niet ondersteunt.
Bij zorgaanbieders die sglvg-zorg leveren, is samenwerking met andere zorgverleners bijvoorbeeld goed gewaarborgd vanuit het zorgprogramma die de zorgaanbieders hebben opgesteld. Hiermee wordt de zorg integraal rond de patiënt georganiseerd. Om deze passende zorg te leveren, moet naast de samenwerking ook het regionale zorginkoopbeleid domein overstijgend worden ingezet en niet sectoraal. Dat vraagt om congruentie binnen de zorginkoop, door de verschillende domeinen met elkaar te verbinden.
Voorbeelden
De gzsp kan meer in samenhang met andere zorgvormen worden bekeken.
- Individuele paramedische zorg wordt niet apart ingekocht voor de gzsp
De individuele paramedische zorg is sinds de overheveling gepositioneerd binnen de regelgeving paramedische zorg. Zorgaanbieders en zorgverzekeraars kunnen binnen de inkoop van eerstelijns paramedische zorg afspraken maken over paramedische zorg voor gzsp-patiënten. Hierbij gelden de prestaties uit de eerstelijns paramedische regelgeving. Wel kan er bijvoorbeeld een apart tarief worden afgesproken evenals aparte voorwaarden (bijvoorbeeld deskundigheidsvereisten of locatievereisten). De eerstelijns paramedische regelgeving kent namelijk vrije tarieven.
We zien dat zorgverzekeraars voor de inkoop van paramedische zorg in het kader van de gzsp aansluiten bij de reguliere inkoop van paramedische zorg. Voor paramedische behandelingen geldt doorgaans een lager tarief dan het tarief dat voor de overheveling gold. Als dit tarief structureel te laag is, dan kan het risico ontstaan dat er geen passende paramedische zorg meer wordt geleverd aan gzsp-patiënten.
- Gzsp-doelgroepen worden (nauwelijks) meegenomen in regiobeelden
Regio’s verschillen van elkaar in zorgvraag en zorgaanbod. Daarmee kan het per regio verschillen wat nodig is om passende zorg te organiseren. Dit kan gevat zijn in een regiobeeld: wat is de specifieke zorgvraag van de regio, hoe ziet het zorglandschap eruit? Dan kan er worden bekeken welke zorg in samenhang met andere zorgvormen voor gzsp-patiënten lokaal nodig is. Vervolgens moet dit leiden tot een passend regionaal beleid. Van zorgverzekeraars wordt verwacht dat zij regionaal deze regisseursrol pakken en zorgen voor een samenhangende multidisciplinaire zorginkoop voor gzsp-patiënten. Er zijn twee zorgverzekeraars die regiobeelden hebben waar een gzsp doelgroep, namelijk ouderen, in voorkomt. De doelgroep gehandicapten komt bij geen enkele zorgverzekeraar in de regiobeelden voor.
- De huisarts is vaak niet bekend met (de mogelijkheden van) gzsp
De huisarts weet nog niet altijd de so of avg te vinden. Ook geeft de LHV aan dat huisartsen de gedragswetenschapper vaak niet kennen en ook niet weten waar de gedragswetenschapper voor ingezet kan worden. Het is belangrijk dat de huisarts deze zorg kent en ook samenwerkt met de professionals uit de gzsp. Zeker omdat de huisarts de poortwachter is voor deze eerstelijns zorg. De onbekendheid met de zorgvorm gzsp geldt ook voor patiënten en hun mantelzorgers en andere zorgaanbieders in de eerste lijn.
- Gzsp wordt nog weinig ingekocht in samenhang met andere zorg
De helft van de zorgverzekeraars koopt gzsp nu in samenhang met andere zorg in. Maar een beperkt aantal hiervan doet dit breed over de hele keten. Zes zorgverzekeraars geven aan de gzsp samen in te kopen met het eerstelijnsverblijf en de geriatrische revalidatiezorg. Drie daarvan geven aan daarbij ook wijkverpleging te betrekken, één de huisartsenzorg en één de paramedische zorg. Zes betrekken gedeeltelijk ook de Wmo en Wlz.
Personeelstekorten
Krapte op de arbeidsmarkt beperkt een goede positionering van de gzsp in de eerste lijn. Negen van de tien zorgverzekeraars gaven aan risico’s te zien om te voldoen aan hun zorgplicht als gevolg van tekorten op de arbeidsmarkt. Eén zorgverzekeraar gaf bijvoorbeeld aan liever duurzame relaties met zorgaanbieders op te bouwen. Deze zorgverzekeraar werd toch gedwongen om uitzendorganisaties te contracteren, omdat de zorgverzekeraar anders niet kan voldoen aan zijn zorgplicht. We voorzien een mogelijk risico voor de toegankelijkheid van de gzsp als er niet wordt gewerkt aan een oplossing voor de verwachte krapte op de arbeidsmarkt.
De so en avg werken van oudsher in een zorginstelling. Nu de gzsp is overgeheveld, is het voor deze professionals ook mogelijk om in de eerste lijn te werken. Doordat er een tekort is aan deze professionals doen instellingen hun best deze professionals te behouden voor de intramurale zorg. Dit kan een risico vormen voor de toegankelijkheid van de zorg in de extramurale eerste lijn. Wel hoorden we dat er nu ook enkele zorgaanbieders zijn die expliciet so’s aannemen die extramuraal werken en bij piekdruktes ook niet intramuraal worden ingezet. Het risico hiervan is dan weer dat er tekorten van so’s in de intramurale setting kunnen ontstaan.
Handelingsrichtingen die zorgverzekeraars noemden, liggen in de mogelijkheid tot bijcontracteren, groeiruimte voor zorgaanbieders en passende contracten aan te bieden als de situatie daarom vraagt. Een andere oplossing is het meer inzetten van de verpleegkundig specialist (vs) of physician assistant (pa). Dit loopt alleen niet overal naar wens. De beroepsvereniging Verpleegkundigen & Verzorgenden Nederland (V&VN) geeft aan dat het moeilijk is om afspraken te maken met de zorgverzekeraar over de inzet van vs/pa voor so/avg-zorg. Voor de inzet van vs/pa wenst de zorgverzekeraar doorontwikkeling vanuit het werkveld in de vorm van kaders of richtlijnen. De beroepsgroepen geven aan te werken aan een landelijke handreiking. Ze geven verder aan dat de inzet van vs/pa vooral lokaal en in de regio ingebed wordt.
Gezien het feit dat de vs/pa ook kampen met personeelstekorten, moet er wel spoedig gekeken worden waar een vs/pa het beste ingezet kan worden. Dit wordt al wel goed opgepakt in Groningen en Zeeland, de regio’s waar de noodzaak hoog ligt. Hier wordt de meerwaarde van de inzet van de vs ook zorginhoudelijk goed gezien. Bijvoorbeeld omdat de vs meer tijd kan nemen om de volledige situatie van de patiënt in kaart te brengen.
We zien ook een tekort aan gz-psychologen. Bij de inzet van de gedragswetenschapper binnen de gzsp, zouden andere psychologen ingezet kunnen worden. Zo noemt de beroepspartij voor psychologen de inzet van een masterpsycholoog onder supervisie van de gz-psycholoog. Ook in de regelgeving is hier ruimte voor, maar zorgverzekeraars zijn hierin strenger. Zij stellen bijvoorbeeld dat de gedragswetenschapper (als regiebehandelaar) een gz-psycholoog danwel een BIG-geregistreerde gedragswetenschapper moet zijn. Ook een uitvoerende behandelaar onder regie van de regiebehandelaar moet daarbij soms een BIG-registratie hebben. Dit leidt dan in de praktijk tot problemen volgens zorgaanbieders.
Medisch generalistische zorg
Vanuit de NZa is afgelopen zomer onderzoek gedaan naar de toegankelijkheid, beschikbaarheid en organiseerbaarheid van medisch-generalistische zorg (mgz) voor Wlz-patiënten. Onder mgz verstaan wij het geheel aan geneeskundige zorg zoals huisartsen, so’s en avg’s in samenspel plegen te bieden, zowel overdag als in de anw-uren. Met dit onderzoek brachten we de complexe situatie rondom de bekostiging in beeld en de knelpunten die worden ervaren.
Eén van de genoemde knelpunten is dat de zorgvraag zwaarder is geworden. Dit zet extra druk op toch al de schaarse capaciteit aan artsen en verpleegkundigen. Naast uitbreiding van de capaciteit is het belangrijk om de bestaande capaciteit doelmatiger in te zetten. Voor Wlz-patiënten hebben we daarom geadviseerd om de inkoop van mgz onder te brengen in één domein: de Zvw of de Wlz. Daarnaast hebben we geadviseerd dat betrokken beroepsgroepen (huisartsen, so’s en avg’s) vanuit ieders kennis en kunde met samenwerkingsafspraken ervoor moeten zorgen dat de zorg op elkaar aansluit en dat ieders verantwoordelijkheid helder is.
In het vervolgtraject willen we onderzoeken welke stappen nu al gezet kunnen worden binnen de huidige wetgeving om de mgz beter te organiseren. Zodat de schaarse capaciteit van artsen en verpleegkundigen doelmatig ingezet kan worden. Hierbij kijken we naar de geneeskunde zorg zoals huisartsen, so’s en avg’s in samenspel plegen te bieden aan zowel cliënten met als zonder Wlz indicatie, dus ook aan gzsp-patiënten. Dit onderzoek pakken we op in overleg met de beroeps- en branchepartijen, de Patiëntenfederatie Nederland en het ministerie van VWS.
Corona-uitbraak beperkt van invloed op contractering 2021
De corona-uitbraak in 2020 had volgens de meeste zorgverzekeraars geen invloed op de contractering van gzsp voor 2021. Wel zijn er aanpassingen geweest in de productiecijfers, zijn er aanvullende afspraken gemaakt en duurde het inkoopproces soms wat langer. Daarnaast is het jaar 2020 nu niet meer representatief. Dit geeft onzekerheid over de onderliggende cijfers (zoals zorgbehoefte) voor het inkopen van zorg.
Geen nieuwe experimenten gzsp
Er zijn twee experimenten bekend binnen de Beleidsregel Innovatie voor kleinschalige experimenten en de experimentprestatie gzsp (zie kader). Dit zijn experimenten die al bestonden voor de overheveling. Er zijn dit jaar geen nieuwe experimenten gestart. De meeste zorgaanbieders kennen de experimentprestatie binnen de gzsp niet. Gezien het feit dat gzsp nieuw is binnen de Zvw is dit ook niet vreemd.
Lopende experimenten
Binnen de Beleidsregel Innovatie voor kleinschalige experimenten en de experimentprestatie gzsp zijn op dit moment een tweetal experimenten bekend.
- Zorgtraject Huntington
Het zorgtraject voor patiënten met de ziekte van Huntington is een totaalzorgtraject voor mensen die gendrager zijn met al dan niet verschijnselen van de ziekte, risicodrager zijn van de ziekte van Huntington, het mantelzorgsysteem en zorgverleners. Het zorgtraject vindt plaats gedurende het gehele ziekteproces en bestaat uit het bezoek van de patiënt aan het expertisecentrum, zorg bij de patiënt in de thuissituatie en behandeling die geleverd wordt in de nabije woonomgeving van de patiënt. De concrete en haalbare behandeldoelen zijn vastgelegd in een individueel behandelplan. De behandeling wordt geleverd door een multidisciplinair team waarbij deskundigheid op het gebied van de ziekte van Huntington noodzakelijk is. Het multidisciplinair team staat onder regie van een regiebehandelaar. Dit experiment loopt al geruime tijd en heeft zijn waarde bewezen. VWS onderzoekt of het mogelijk en wenselijk is om de aanspraak van de paramedische zorg aan te passen. Een aanpassing van de aanspraak is vereist om een reguliere bekostiging voor dit experiment in de vorm van een zorgtraject mogelijk te maken.
- Multidisciplinaire eerstelijns ouderenzorg met specialist ouderengeneeskunde (MESO)
De doelgroep bestaat uit ouderen met complexe problemen. De huisarts verwijst als hoofdbehandelaar ouderen met (hoog)complexe problematiek naar de MESO-zorg. De specialist ouderengeneeskunde werkt in het team MESO-zorg samen met geriatrieverpleegkundigen en het secretariaat. Samen brengen zij de oudere holistisch in kaart, komen bij de mensen thuis om de context mee te kunnen nemen, diagnosticeren en prioriteren de problemen en stellen samen met de patiënt/mantelzorger, huisarts en het (zorg)netwerk een multidisciplinair zorgbehandelplan op. Dit plan wordt uitgevoerd, samen met het lokale netwerk. Het lokale netwerk bestaat onder meer uit thuiszorg, paramedici, wijkverpleegkundige, sociaal wijkteam, casemanagers dementie, ouderenwerkers vanuit welzijn en uit ziekenhuisspecialisten. Op kleine schaal is dit experiment succesvol gebleken. Het experiment MESO is daarom het afgelopen jaar uitgebreid naar meerdere regio’s. Hierbij wordt onderzocht of de inzet van MESO ook op andere locaties tot dezelfde resultaten leidt.
Aanbevelingen en acties
We zien dat nog niet alle aanbevelingen uit onze quickscan van vorig jaar zijn opgevolgd. Hierbij denken we aan het verkennen van mogelijkheden tot het aanpassen van standaardcontracten, (het nader onderzoek naar) structurele oplossingen of strategieën voor de arbeidsmarkttekorten en de oproep om de zorgaanbieders te informeren over de mogelijkheden tot experimenten in de bekostiging.
Daarnaast zien we dit jaar ook veel goede ontwikkelingen. Er is ruimte voor gesprekken tussen zorgaanbieders en zorgverzekeraars. Ook zijn er goede stappen gezet door bijvoorbeeld de uitgangspunten ‘Zorg in een groep’ en ‘Individuele prestaties’ voor de contractering op te stellen en te hanteren.
Op basis van de eerste beelden van de contractering voor 2021, zien we vier nieuwe aanbevelingen.

Aanbevelingen en acties
Aanbeveling 1
Alle partijen gezamenlijk: houd gedurende 2021 in de gaten of patiënten die in zorg waren onder de subsidieregeling, hun zorg kunnen blijven ontvangen.
- (Beroeps- en branchepartijen van) zorgaanbieders, zorgverzekeraars en patiëntenorganisaties: Besteed specifiek aandacht aan verandering in zorgafname als gevolg van de eigen betalingen in de paramedische zorg en het eigen risico.
- Beroeps- en branchepartijen, zorgaanbieders en patiëntenorganisaties: Maak signalen bespreekbaar met alle betrokken partijen. Mochten er problemen ontstaan, maak hiervan dan een melding bij het NZa meldpunt (nza.nl/contact/meldpunt). De NZa zal deze melding dan onderzoeken. Mocht de drempel voor aanbieders hoog zijn om een formele melding te maken, bespreek dan hoe signalen zichtbaar gemaakt kunnen worden.
- VWS en NZa: Monitor aan de hand van declaratiedata van Vektis eventuele veranderingen in het aantal aanbieders en het aantal patiënten na de overheveling. Verklaar gezamenlijk met de betrokken partijen de cijfers. Start met de afname in aantal patiënten die so-zorg en avg-zorg ontvingen in 2020.
Aanbeveling 2
(Beroeps- en branchepartijen van) zorgaanbieders en zorgverzekeraars: kijk samen naar de stappen voor het contracteerproces van 2022. Hierbij hebben we twee specifieke aanbevelingen:
- Informeer elkaar in 2021 duidelijk over het tijdspad en het contracteerproces voor 2022.
- Bespreek daarbij de knelpunten die in 2021 zijn ervaren. Dat zijn in ieder geval knelpunten over contractvoorwaarden met betrekking tot de inzet van de gedragswetenschapper, verwijzer, openstaan voor nieuwe (kleinere) aanbieders en doelmatigheidskorting.
- Breng duidelijk en concreet in kaart waarom aanvullende voorwaarden al dan niet gepast zijn (zowel zorgaanbieders en zorgverzekeraars) en welke gevolgen deze voorwaarden hebben.
- Sta open voor het gesprek hierover en toon wederzijds begrip.
- Blijf de samen (eventueel geüpdatete) opgestelde uitgangspunten ‘Zorg in een groep’ en ‘Individuele prestaties’ volgen, zoals ook in 2020 is gebeurd.
Aanbeveling 3
(Beroeps- en branchepartijen van) zorgaanbieders en zorgverzekeraars: zet meer in op de samenwerking binnen en buiten de gzsp. Neem dit mee in de inkoop. Denk daarbij na over de inhoud en organisatie van zorg binnen de regio en de vertaalslag hiervan naar de contractering. Zet hierbij de patiënt centraal.
Aanbeveling 4
(Beroeps- en branchepartijen van) zorgaanbieders en zorgverzekeraars en VWS: Zorg voor een (regionale) aanpak hoe om te gaan met het tekort op de arbeidsmarkt van zorgprofessionals die gzsp leveren en neem daarin de al bestaande regionale initiatieven mee. VWS neem hier in het voortouw en breng partijen bij elkaar. Het is daarbij vooral noodzakelijk dat zorgaanbieders zorginhoudelijk goed met elkaar samenwerken en elkaar weten te vinden. Sturing uitoefenen op dit onderwerp vanuit zorgverzekeraars (of andere partijen) ligt namelijk niet alleen op het gebied van structuur (zoals het afdwingen van regionale samenwerkingsverbanden via contracten), maar ook op de inhoud. Hiervoor is het ook nodig meer inzicht te krijgen vanuit de kant van de (beroeps- en branchepartijen van) zorgaanbieders in de inhoud en kwaliteit van gzsp, bijvoorbeeld door het ontwikkelen van meer richtlijnen, zorgstandaarden en onderzoek.
We noemen enkele punten ter bespreking voor het contracteerproces (horende bij aanbeveling 2).
-
Openstaan voor nieuwe aanbieders
Bespreek in hoeverre de voorwaarde voor een WTZi-toelating, rechtspersoon en governance-code zorg het opzetten van nieuwe, zelfstandige eerstelijnspraktijken of samenwerkingsverbanden beperkt. Bespreek in hoeverre deze voorwaarde in gaat tegen de beweging van de inzet van de so in de eerste lijn, zonder tussenkomst van een Wlz-instelling. Wij vragen zorgverzekeraars in dit gesprek open te staan voor nieuwe type zorgaanbieders in de regio.
-
Doelmatigheidskorting
Als een doelmatigheidskorting wordt toegepast, moet de zorgverzekeraar in het contracteerproces de toepasselijkheid hiervan richting de zorgaanbieder onderbouwen en beargumenteren. Het gaat daarbij om het geven van een adequate en transparante uitleg. Die uitleg kan, vanwege de grote hoeveelheid zorgaanbieders, niet altijd een persoonlijke motivering bevatten. Streef er dan naar om zorgaanbieders zo veel mogelijk individueel maatwerk te geven waarbij inhoud en geld bij elkaar komen. Zorgverzekeraars kunnen in de toekomst op basis van hun eigen data benchmarks gebruiken om dit vorm te geven.
We geven enkele voorbeelden voor acties (horende bij aanbeveling 3).
- Zorgverzekeraars in samenwerking met beroeps- en branchepartijen en zorgaanbieders paramedische zorg: Maak specifieke afspraken voor paramedische zorg in het kader van gzsp.
Bekijk paramedische zorg voor gzsp-patiënten integraal vanuit de gzsp doelgroep. Bedenk vanuit de inhoud samen met de beroepsgroep welke eisen (bijvoorbeeld deskundigheidsvereisten, locatievereisten, veel ruimte voor multidisciplinair overleg) nodig zijn voor de paramedische zorg in het kader van gzsp. Zorg vanuit deze zorginhoudelijke benadering vervolgens voor een passende contractering, inclusief een passend tarief.
- Zorgverzekeraars in samenwerking met zorgaanbieders: Betrek gzsp-doelgroepen in regiobeelden.
Maak gzsp-doelgroepen zichtbaar onderdeel van regioplannen. Niet alleen de doelgroep ouderen, maar ook de doelgroep gehandicapten. Pas de inkoop daarop aan. Dit helpt ook om de benodigde samenwerking tussen zorgaanbieders te bevorderen.
- LHV en InEen: Vergroot bekendheid gzsp onder huisartsen.
Zorg ervoor dat eind 2021 alle huisartsen binnen een huisartsenregio weten wat gzsp is en bij wie ze terecht kunnen voor een verwijzing naar de gzsp. Organiseer dit regionaal voor huisartsen en laat dit niet alleen over aan individuele huisartsen.
- Zorgaanbieders: Zoek actief de samenwerking op met zorgaanbieders binnen en buiten de gzsp.
Gzsp-zorgaanbieders kunnen een grote meerwaarde bieden op het gebied van organisatie en samenhang van de zorg rondom complexere patiënten. Zoek de verbinding op met andere sectoren, door bijvoorbeeld aan te sluiten bij regionale zorgnetwerken.
- Zorgverzekeraars: Koop gzsp in samenhang met andere zorg in.
Om passende zorg te leveren, moet het regionale zorginkoopbeleid domeinoverstijgend worden ingezet en niet sectoraal. Dat vraagt om congruentie binnen de zorginkoop, door de verschillende domeinen met elkaar te verbinden en waar mogelijk samen in te kopen.
- Beroeps- en branchepartijen: Attendeer jullie leden op de mogelijkheden van experimentprestaties, proeftuinen en de Beleidsregel innovatie voor kleinschalige experimenten (zie Wegwijzer experimenten kortdurende zorg).
Dit kan helpen om de ideeën voor multidisciplinariteit van de zorg binnen gzsp en samenhang van gzsp met andere zorgvormen te bekostigen. Meld experimenten die (gaan) lopen bij de NZa, zodat de NZa (waar nodig) een actieve en faciliterende rol kan gaan spelen. Hierbij het is het van belang de doelen van het experiment scherp te hebben en goed de meerwaarde van de experimenten te evalueren.
- NZa: Onderzoek hoe de integrale benadering en samenwerking tussen zorgverleners gestimuleerd kan worden vanuit de bekostiging.
Door meer in te zetten op de integrale zorg, wordt zwaardere zorg voorkomen, bijvoorbeeld door minder ziekenhuisopnames of door het uitstellen van opname binnen de Wlz. Wij onderzoeken vanuit de NZa hoe we deze integrale benadering en de samenwerking tussen de zorgverleners nog meer kunnen faciliteren vanuit de bekostiging.











