Gepubliceerd op 05-09-2022
Op dit moment moeten patiënten met een complexe zorgvraag het langst wachten op geestelijke gezondheidszorg (ggz). Dat moet anders. Daarom is de nieuwe bekostiging in de ggz zo ingericht dat de zorgverlening voor deze patiënten meer loont. We hopen dat de wachtlijsten hierdoor korter worden. Daarnaast sporen we, samen met Inspectie Gezondheidszorg en Jeugd (IGJ) en zelfstandig, zorgverzekeraars en zorgaanbieders aan om zich maximaal in te spannen om de ggz toegankelijker te maken. Want iedere patiënt moet kunnen rekenen op goede en tijdige zorg.
Patiënten moeten nu te lang wachten op een intake en de start van een behandeling, met name als de zorgvraag complex is. Dit is een ernstig probleem. De toegang tot zorg staat voor deze mensen namelijk onder druk, terwijl zij juist de zorg hard nodig hebben. We zien dat zorgverzekeraars, ggz-aanbieders, behandelaren, huisartsen en sociaal domein hard werken om dit te veranderen. De Nederlandse Zorgautoriteit (NZa) is erop gericht de ggz toegankelijk te houden voor wie het echt nodig heeft. Dit doen we vanuit de nieuwe bekostiging en door inzicht te geven in de wachttijden, maar ook door toezicht te houden op de zorgplicht van zorgverzekeraars. Daarbij zetten we in op passende zorg, de noodzakelijke omslag die nodig is om onze (geestelijke) gezondheidszorg toekomstbestendig te maken.
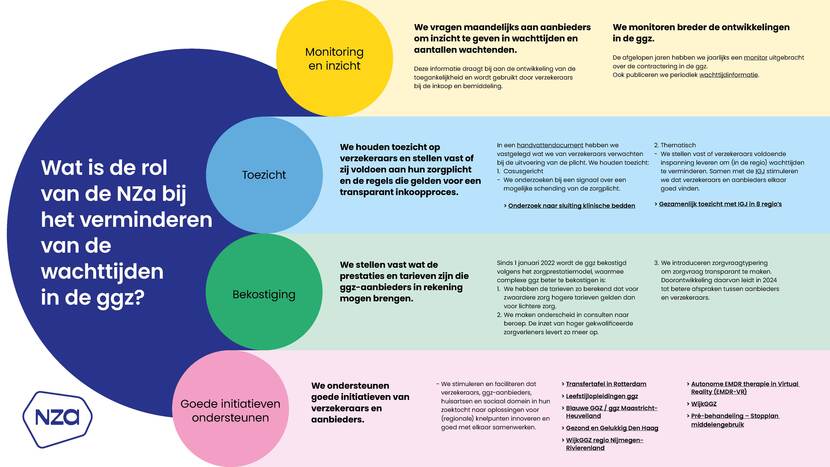
Open hier de informatiekaart waarin wij uitleggen wat de rol van de NZa is bij het verminderen van de wachttijden in de ggz.
Zorg die aansluit op behoefte
Passende zorg is doelmatige, waardegedreven en effectieve zorg, zet in op gezondheid in plaats van ziekte. Zorg die samen met de patiënt tot stand komt en dicht bij de patiënt wordt georganiseerd. Het is daarbij belangrijk dat mensen snel op de juiste plek terechtkomen. Zodat zij niet onnodig hoeven te wachten en meteen de zorg krijgen die aansluit op hun zorgbehoefte. Voor mensen met relatief lichte psychische klachten betekent dit dat zij ook, en soms zelfs beter, buiten de basis- of gespecialiseerde ggz kunnen worden geholpen. Bijvoorbeeld door de ggz-praktijkondersteuner bij de huisarts (poh-ggz), of in het sociale domein als er ook problemen spelen rondom inkomen en schulden.
Als mensen niet direct terechtkomen op een plek die aansluit op hun zorgvraag, heeft dat niet alleen effect op de kwaliteit van leven van deze mensen, maar ook op de betaalbaarheid en toegankelijkheid van de ggz. Als mensen met lichte problematiek vaker dan daadwerkelijk nodig in de ggz worden behandeld, heeft dit indirect tot gevolg dat ggz-behandelaren minder tijd hebben om patiënten met complexere problematiek te behandelen. Ook behandelaren hebben een beperkte capaciteit beschikbaar om patiënten te helpen.
Inzet van behandelaar belonen
Vanwege die beperkte capaciteit is het belangrijk dat behandelaren hun tijd en expertise besteden aan de patiënten die deze ook echt nodig hebben. Dit zijn veelal de patiënten die nu het langst moeten wachten: patiënten met een complexe zorgvraag.
Samen met 12 relevante zorgpartijen hebben we gewerkt aan een bekostiging die zo is ingericht dat de zorgverlening voor deze patiënten meer loont voor behandelaren. Dit heeft geleid tot het zorgprestatiemodel. Dit model is een belangrijk middel om patiënten met complexe psychische problemen voorrang te geven op patiënten met lichte psychische problemen in de ggz. Dit komt omdat de vergoeding gebaseerd is op de daadwerkelijke inzet van een zorgverlener uit een bepaalde beroepscategorie. Daarnaast worden verschillende settings geïntroduceerd met een eigen tarief. Hierdoor valt lichtere ggz-problematiek ook in een lichtere setting, met bijbehorend (lager) tarief. Behandelaren worden daardoor passend betaald voor de zorg die zij daadwerkelijk leveren.
12 relevante zorgpartijen, 1 zorgprestatiemodel
Het zorgprestatiemodel is een nauwe samenwerking van de Nederlandse ggz (dNggz), de Dienst Justitiële Inrichtingen (DJI), de Landelijke Vereniging van Vrijgevestigde Psychologen & psychotherapeuten (LVVP), Platform MEERGGZ, Platform van cliënten- en familieorganisaties MIND, Nederlandse Federatie van Universitair Medische Centra (NFU), het Nederlands Instituut van Psychologen (NIP), de Nederlandse Vereniging van Ziekenhuizen (NVZ), de Nederlandse Vereniging voor Psychiatrie (NVvP), Vereniging Gehandicaptenzorg Nederland (VGN), Beroepsvereniging Verzorgenden Verpleegkundigen (V&VN), Zorgverzekeraars Nederland (ZN) en de Nederlands Zorgautoriteit (NZa).
Om onderscheid te kunnen maken tussen een complexe zorgvraag en een minder complexe zorgvraag hebben we samen met zorgpartijen de zorgvraagtypering ontwikkeld. Deze geeft aan welke behandeling een individuele patiënt naar verwachting nodig heeft. Op basis van de ernst van de klachten en de persoonlijke situatie van de patiënt, wordt een zorgvraagtype bepaald. Die geeft, los van de diagnose, aan welke behandelinzet een behandelaar verwacht. Deze gegevens geven ons meer inzicht in welke zorg en hoeveel zorg er nodig is. Het helpt behandelaren om makkelijker met zorgverzekeraar afspraken te maken over de behandeling van mensen met complexe zorgvragen. Zo kunnen zorgverzekeraars voldoende zorg inkopen die aansluit bij de totale zorgvraag en zorgbehoefte. En zodoende aan hun zorgplicht voldoen: mensen zo snel mogelijk een plek bieden bij een behandelaar die het beste aansluit op de zorg die zij nodig hebben.
Benodigde zorg blijven krijgen
De zorgplicht van zorgverzekeraars betekent niet alleen dat zij moeten garanderen dat hun verzekerden binnen een redelijke tijd en afstand toegang hebben tot alle zorg uit het basispakket. Zorgverzekeraars zijn, door die zorgplicht, ook verantwoordelijk dat verzekerden hun benodigde zorg krijgen en blijven krijgen.
Binnen de ggz heeft de NZa het afgelopen jaar verschillende signalen ontvangen over een mogelijke schending van die zorgplicht. Nadat drie ggz-instellingen de afgelopen periode (delen van) hun specialistische aanbod hebben gewijzigd of stopgezet, hebben we onderzocht of cliënten die bij deze instellingen zorg kregen, wel bij andere zorgaanbieders vervangende zorg hebben gekregen. In opdracht van de Minister voor Langdurige Zorg hebben we niet alleen gekeken naar de ‘rode draad’ bij de onderzochte casuïstiek, maar ook hoe deze sluitingen zich verhouden tot de zorgplicht van zorgverzekeraars. Bij de drie onderzochte situaties concludeerde de NZa dat de zorgplicht van zorgverzekeraars niet is geschonden, maar er wordt wel een risico opgemerkt dat het anders had kunnen lopen.
In het kort: zorgplicht van zorgverzekeraars
In de zorgverzekeringswet (Zvw) staat een aantal belangrijke verplichtingen voor de zorgverzekeraars. Deze wettelijke verplichtingen zijn het fundament voor ons solidaire zorgstelsel. De wettelijke zorgplicht betekent dat zorgverzekeraars verantwoordelijk zijn voor het tijdig leveren van passende zorg aan de individuele verzekerde. Om ervoor te zorgen dat dit lukt, moeten zorgverzekeraars voldoende zorg inkopen en sturen op een gepast gebruik van zorg door zorgaanbieders. De verzekerde moet dus de zorg krijgen die deze op medisch inhoudelijke gronden nodig heeft. Als het nodig is, bemiddelen zorgverzekeraars de verzekerde naar zorg.
Wat er precies voor nodig is om te voldoen aan de zorgplicht, hangt af van de omstandigheden. Daarom is de zorgplicht ook grotendeels een open norm. Zorgverzekeraars hebben een eigen verantwoordelijkheid om hier invulling aan te geven - binnen de kaders van de wet- en regelgeving. De NZa houdt er toezicht op dat zorgverzekeraars voldoen aan hun zorgplicht en de regels die gelden voor een transparant inkoopproces. Wat de NZa van zorgverzekeraars verwacht om uitvoering te geven aan hun zorgplicht, beschrijven wij in het handvattendocument ‘de zorgplicht: handvatten voor zorgverzekeraars’.
Wat als passende zorg elders nodig is?
Uit ons recente onderzoek naar aanleiding van een aantal (gedeeltelijke) sluitingen van klinische bedden blijkt dat de zorgverzekeraars hebben voldaan aan de zorgplicht met betrekking tot de onderzochte casuïstiek, maar er zijn wel zorgplichtrisico’s gelopen. Niet iedere zorgverzekeraar heeft er even proactief op toegezien dat cliënten elders een passend zorgaanbod kregen. De zorgverzekeraars vertrouwen op de verantwoordelijkheid van zorgaanbieders voor continuïteit van behandeling voor hun cliënten. Terwijl mensen met een complexe zorgvraag mogelijk minder goed in staat zijn om proactief gebruik te maken van zorgbemiddeling. Na de controlebezoeken van de NZa is door de zorgverzekeraars intensiever navraag gedaan of alle voormalige cliënten op een andere plek passende zorg krijgen en continuïteit van zorg dus geborgd is.
Dat de doelgroep die de meeste complexe zorg nodig heeft ook het meest kwetsbaar is, ziet en erkennen wij ook. Juist daarom is het belangrijk dat deze cliënten niet de dupe worden van een sluiting of andere wijziging binnen hun zorginstelling. De afbouwende zorgaanbieder, de nieuwe zorgaanbieder en de medisch adviseur van de zorgverzekeraar moeten nauw met elkaar in contact staan om tot passende zorg elders te komen. Aan het eind van het jaar gaan wij bij de betrokken zorgverzekeraars na wat zij hebben gedaan om een succesvolle overdracht van hun verzekerden te monitoren en evalueren. Dit doen we naast dat we zullen handelen bij eventuele individuele meldingen.
Ggz: goed en toegankelijk
De maatschappelijke onrust over de lange wachttijden is een duidelijk signaal dat het anders moet in de ggz. Gelukkig zien we dat hier hard aan gewerkt wordt. Het nieuwe zorgprestatiemodel en ons toezicht op de zorgplicht van zorgverzekeraars zijn hieraan ondersteunend. Zodat mensen die geestelijke gezondheidszorg het meest nodig hebben, deze ook echt krijgen.